Признаки ишемического прекондиционирования

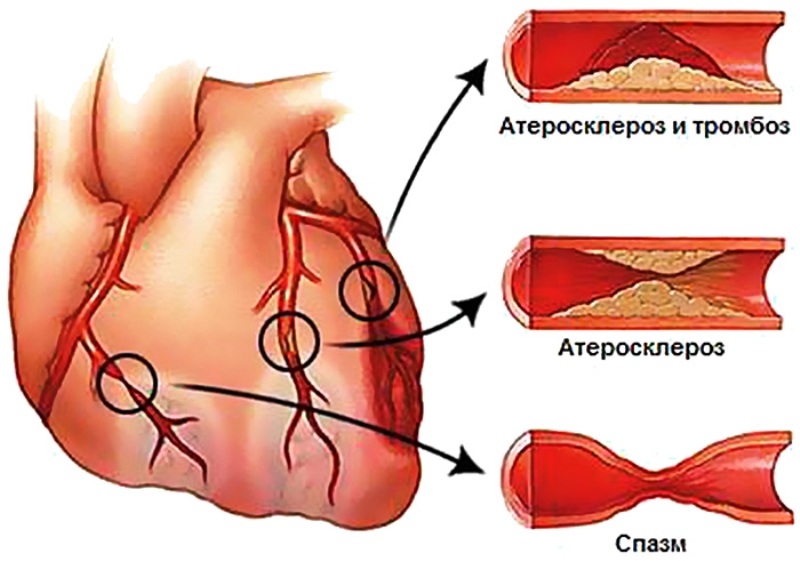
Ишемия сердца или ишемия миокарда характеризуются уменьшением кровотока через коронарные артерии, которые являются сосудами, несущими кровь в сердце. Это обычно вызвано наличием в нем жирных бляшек, которые при неправильном лечении могут разрывать и закупоривать сосуд, вызывая боль и увеличивая шансы сердечного приступа.
Феномен прекондиционирования миокарда (ПКМ) дает понимание того, что есть некие механизмы эндогенной природы, способствующие стойкости мышечной ткани по отношению к ишемии. Ишемическое прекондиционирование миокарда фактически означает снижение выраженности повреждения миокарда вследствие изменений перфузионного и ишемического характера.
Ишемические изменения миокарда желудочков формируется как результат ряда эпизодов ишемии. Фактически это процесс адаптации метаболического характера.
Лечение производится с помощью лекарств для улучшения кровотока в сосудах, предписанных кардиологом, например, метопрололом, симвастатином и аспирином, помимо контроля холестерина и соли в рационе и физической активности.

Типы сердечной ишемии
Препятствие коронарного кровотока может происходить по-разному:
- Стабильная стенокардия: это тип хронической, но преходящей ишемии, потому что боль в груди возникает, когда человек делает некоторые усилия, испытывает эмоциональный стресс или после еды, и улучшается через несколько минут или когда он отдыхает. Если его не лечить, это может перерасти в сердечный приступ в будущем.
- Нестабильная стенокардия также является типом хронической ишемии, но боль в груди может возникать в любое время, она длится дольше 20 минут, не улучшается с отдыхом, а если не лечится, прогрессирует до сердечного приступа. Лучше понять, что такое стенокардия, в чем ее причины и каковы способы ее лечения.
- Острый инфаркт миокарда: инфаркт может возникать после недолеченной стенокардии, или он может быть внезапным, возникающим без предупреждения. Он характеризуется сильной болью или жжением в груди, которые не устраняются, и его следует лечить как можно скорее в отделении неотложной помощи.
- Тихая ишемия — это сокращение недостатка коронарного кровотока, которое не вызывает никаких симптомов, часто обнаруживается при обычных обследованиях и вызывает высокий риск прогрессирования внезапной остановки сердца. Эти типы ишемии вызывают большой изменения в структуре сердца, поэтому их следует диагностировать и лечить как можно скорее, либо путем ежегодных проверок, либо путем обращения за помощью к врачу общей практики или кардиологу всякий раз, когда появляются симптомы боли или жжение в груди.
Как проводится лечение?
Лечение сердечной ишемии может быть проведено с использованием лекарств для:
- Снижения частоты сердечных сокращений, таких как пропранолол, атенолол или метопролол.
- Контроля уровней артериального давления, таких как эналаприл, каптоприл или лозартан.
- Уменьшения жировых бляшек — применяя препараты, такие как симвастатин и аторвастатин.
- Снижения образования тромбов — с препаратами, такими как аспирин или клопидогрель, для разрушения жировых бляшек.
Разжижения крови в сосудах сердца
Эти лекарства должны использоваться только под строгим руководством кардиолога. Также важно контролировать такие заболевания, как:
- высокий уровень холестерина;
- высокое кровяное давление;
- курение;
- сидячий образ жизни;
- диабет;
- апноэ во сне;
- приступы тревоги.

Все вышеперечисленные факторы могут увеличить риск сердечной ишемии.
В более тяжелых случаях, когда использования лекарств недостаточно, кардиолог может указать на операцию, которая является деликатной процедурой, при которой пациент может находиться в больнице более 4 дней и должен выполнять физиотерапию. Она необходима для реабилитации сердечной болезни. Врач может, например, может предложить ангиопластику с хирургией реваскуляризации стентированием или без нее, когда ограничиваются заменой коронарной артерии подкожным сосудом.
Биомаркеры в идеале должны быть максимально специфичны в отношении некроза. Ключевые — «ранний» и «поздний». Первый актуален в первые 6 ч, время действия позднего приходится на период после 6 ч с начала симптомов. К категории ранних причислен миоглобин, который содержится в мышечной ткани. Сердечная форма креатинфосфокиназы также должна учитываться в диагностике ишемии миокарда. Сердечная форма белка, связывающего жирные кислоты — еще 1 ранний маркер.
Лактатдегидрогеназа — поздний маркер, как и аспартатаминотрансфераза, сердечные тропонины I и Т.
Симптомы сердечной ишемии
Симптомы сердечной ишемии, которые могут быть:
- Боль или жжение в груди, которые могут иррадиировать на затылок и шею, подбородок, плечи или руки.
- Сердцебиение.
- Давление в груди.
- Одышка или затрудненное дыхание.
- Онемение конечностей, холодный пот, бледность и недомогание.
Тем не менее, сердечная ишемия может не показывать симптомы, которые обнаруживаются только при обычном осмотре или при сердечном приступе.
Причины сердечной ишемии
Основной причиной сердечной ишемии является атеросклероз, который представляет собой накопление жира в коронарных артериях из-за долгосрочного эффекта высокого уровня холестерина, высокого сахара, малоподвижного образа жизни, курения и ожирения.
Однако другие заболевания могут приводить к сердечной ишемии, это такие патологии, как:
- волчанка;
- диабет;
- коронарная эмболия;
- сифилис;
- аортальный стеноз;
- коронарный спазм;
- гипертиреоз и использование таких наркотиков, как кокаин и амфетамины.
Как ставится диагноз?
Чтобы определить наличие ишемии в сердце, можно провести некоторые тесты, которые должны быть запрошены врачом общей практики или кардиологом, например:
- электрокардиография;
- тренировочный тест или стресс-тест;
- эхокардиография;
- сцинтиграфия миокарда.
Анализ крови проводится для выявления наличия изменений, которые вызывают риск для сердца, например, увеличение холестерина, гликемии, триглицеридов и функции почек. При подозрении на инфаркт анализ крови для оценки уровня сердечных ферментов также может помочь в подтверждении недуга.
Каждое запрошенное обследование зависит от симптомов человека, и, если все еще есть сомнения, кардиолог может запросить катетеризацию сердца, чтобы подтвердить наличие сердечной ишемии.
Ишемия миокарда — очень распространенная и серьезная проблема с сердцем. Она может привести к стенокардии, острому инфаркту миокарда. При подозрении на острую ишемию миокарда (нестабильная стенокардия и инфаркт) обычно необходима катетеризация сердца.
Наличие ишемии миокарда является одним из факторов, которые кардиолог рассматривает, чтобы принять решение о проведении катетеризации сердца. Другие факторы, оцененные как наличие симптомов и личная история заболеваний, связанные с более высоким сердечно-сосудистым риском, также должны быть взвешены. Изолированное присутствие ишемии миокарда необязательно подразумевает формальное показание к катетеризацию сердца.
Ишемия миокарда (или ишемическая болезнь) в большинстве случаев является процессом прогрессирующей непроходимости прохождения крови через коронарные артерии. Выполнение катетеризации сердца (коронарная ангиография) может быть очень важной при определении подробностей участия этого заболевания у конкретного пациента и определении наилучших вариантов лечения. Попросите вашего кардиолога принять это решение вместе.
Стенокардия — это временная боль или дискомфорт, локализованные в передней части грудной клетки, сопровождаемые ощущением давления, давления или жжения.
Стенокардия обычно вызвана коронарным атеросклерозом, то есть образованием жировых бляшек, которые забивают артерии сердца.

Результатом этого процесса является плохое орошение сердечной мышцы, называемое миокардом. Это то, что мы называем миокардиальной ишемией, которая может вызывать стенокардию (стабильную и нестабильную), симптомы дефицита кровотока — патологию полностью бессимптомную, называемую тихой миокардиальной ишемией. Стенокардия возникает, когда сердечная мышца (миокард) не получает крови и кислорода через коронарные артерии. Этот процесс называется ишемией миокарда или коронарной ишемией.
Этот недостаток оксигенации может быть обусловлен увеличением потребностей в метаболизме сердца из-за снижения общего кровообращения или даже с помощью обоих механизмов. Потребности в кислороде сердца определяются степенью напряжения его функционирования, то есть частотой и интенсивностью сердцебиения.
Физическое напряжение и эмоции усиливают работу сердца и потребность (кислород) для этого органа. Коронарные артерии, которые имеют некоторое сужение, когда поток крови к миокарду не может быть увеличен для удовлетворения большей потребности в кислороде, может привести к приступам стенокардии.
Основной причиной стенокардии является заболевание коронарной артерии, то есть наличие жирных бляшек (атеромы) в стенке артерий сердца. Стенокардия может быть вызвана другими причинами, включая гипертоническую болезнь сердца с гипертрофией левого желудочка (сердечная недостаточность, вызванная высоким кровяным давлением) и заболеванием сердечного клапана, особенно — сужением клапана аорты (стеноз аорты).
Сердечные мышечные заболевания или кардиомиопатии (как расширенные, так и гипертрофические) являются еще одной причиной стенокардии. Эти заболевания характеризуются, соответственно, дилатацией и аномальным утолщением миокарда, что приводит к увеличению потребности в кислороде благодаря сердечной мышце.
Коронарный спазм артерии (внезапное и временное сокращение мышечного слоя коронарной артерии), ишемическая извитость, аномальный ход коронарной артерии в сердечных мышцах и микроциркуляторная дисфункция (изменение в мелких сосудах, снабжающих сердечную мышцу) также являются причинами стенокардии.
Признаки и симптомы
Не все люди с ишемией миокарда имеют стенокардию. Этот процесс называется тихой миокардиальной ишемией. Пациенты часто воспринимают недуг, как ощущение сдавления, герметичности или жжения в центральной области груди.
Боль также может достигать плеч или ощущаться через внутреннюю поверхность верхних конечностей, спины, шеи, челюсти или верхней части живота.
Многие люди описывают ощущение больше как дискомфорт или давление, чем непосредственно боль. Как правило, стенокардия вызвана физической активностью, длящейся несколько минут (от 3 до 15 минут) и исчезающей с отдыхом или с использованием нитратов (коронарных вазодилататоров).
Боль при стенокардии обычно не ухудшается при дыхании Эмоциональный стресс может также вызвать или обострить приступы стенокардии.
Термин «ангинальные эквиваленты» используется для описания симптома пациентов, которые испытывают усталость или боль в устье желудка, а не боль в груди при приступах миокарда или коронарной ишемии.
Стенокардия чаще встречается у пожилых людей, женщин, диабетиков, пациентов с хроническим заболеванием почек и пациентов с деменцией.
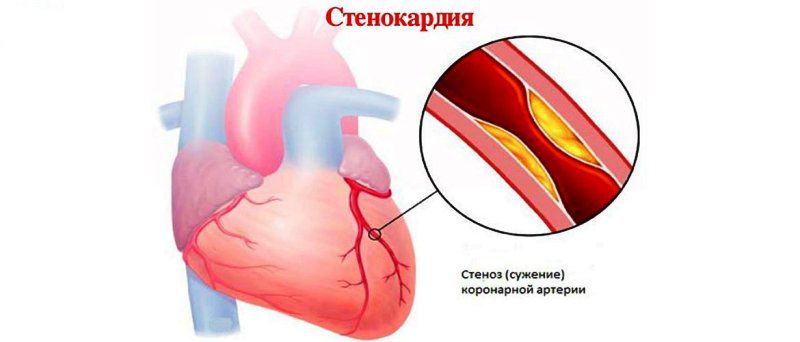
Стенокардия может быть стабильной, нестабильной или смешанной. Стабильной стенокардией является та, которая всегда имеет одинаковые характеристики, а именно пусковой фактор, интенсивность и продолжительность. Как правило, обстоятельства всегда те же самые. При нестабильной стенокардии дискомфорт имеет большую частоту, интенсивность или продолжительность, часто возникающие в состоянии покоя. Нестабильная стенокардия является неотложным состоянием, так как она может прогрессировать до инфаркта миокарда.
Нестабильная стенокардия обычно возникает в результате разрыва жировой пластины (атероматозной бляшки) в коронарной артерии, что приводит к образованию тромба, который частично перекрывает ток крови в область миокарда.
Следующая стенокардия груди, также называемая стенокардией Принцметала, является результатом спазма коронарной артерии. Этот тип стенокардии называется смешанным, потому что он характеризуется возникновением боли в состоянии покоя, обычно ночью, а не во время напряжения, а также некоторыми типичными электрокардиографическими изменениями (что врачи называют подъемом сегмента ST).
Диагностика
Диагноз стенокардии основывается на описании симптомов пациента. Между приступами стенокардии или даже при приступе, физикальном обследовании или на электрокардиограмме могут выявить незначительные изменения или вообще не найти их.
Некоторые тесты помогают в диагностике и оценке тяжести ишемии миокарда, а также при оценке степени заболеваемости коронарной артерии.
Тест с нагрузкой (осмотр, при котором пациент ходит по беговой дорожке при наблюдении с помощью непрерывной электрокардиограммы) может помочь в диагностике и обычно является первым вариантом, который требуется после электрокардиограммы. Радиоактивные вещества (радиоизотопы), применяемые при сцинтиграфии миокарда, могут сочетаться с тестом с усилием (или сопровождается инфузией препарата, который имитирует стресс), который обладает большей чувствительностью к обнаружению ишемии миокарда. Это исследование с помощью томографических изображений анализирует степень поглощения радиоизотопа сердечной мышцей.
Стресс-эхокардиография — это исследование, при котором изображения сердца получают через ультразвуковые волны. Изображения эхокардиограмм получаются в состоянии покоя и во время стресса с упражнением или после вливания препарата, называемого добутамином. Когда есть ишемия, сокращение сердечной мышцы является ненормальным.
Магнитно-резонансная томография не использует контраста и позволяет оценить наличие и распространенность ишемии миокарда, а также предоставить много полезной информации о кардиальной структуре и ее функционировании.
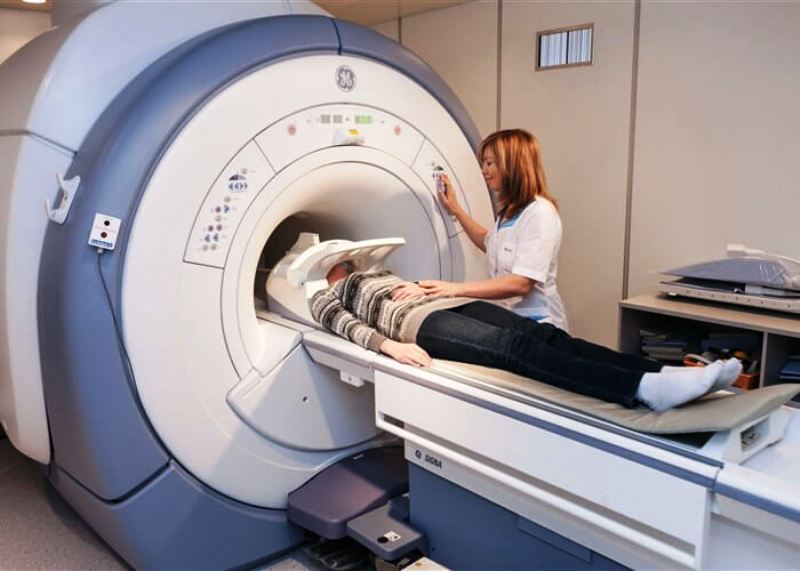
Для оценки клинических особенностей или результатов вышеупомянутых экзаменов может потребоваться коронарная ангиотомография или катетеризация сердца и коронарная ангиография (контрастное и инвазивное исследование коронарных артерий).
Эти тесты используются для определения тяжести заболевания коронарной артерии, оценки необходимости какой-либо процедуры для улучшения кровотока, то есть коронарной ангиопластики или реваскуляризации миокарда.
Осложнения и прогноз
Осложнения стенокардии, сердечных аритмий и расстройств электропроводности сердца, сердечной недостаточности, инфаркта миокарда могут возникать у пациентов со стенокардией. Поэтому эти пациенты должны быть обследованы на предмет риска.
Оценка риска пациента со стенокардией основывается на клинических результатах и результатах дополнительных тестов, приведенных выше.
Некоторые факторы, свидетельствующие о худшем исходе у пациентов со стенокардией, — это преклонный возраст, большая степень ишемической болезни сердца (закупорка различных артерий сердца атеросклеротическими бляшками), тяжесть симптомов и, главным образом, патологическое сокращение сердечной мышцы (особенно левого желудочка).
Прогноз пациентов со стенокардией обычно очень хороший при стабильной стенокардии и нормальным сокращением сердечной мышцы.
Пациенты с нестабильной стенокардией более сложные в лечении, особенно больные старше 75 лет, длительной стенокардией (более 20 минут), признаками уменьшенной сократительной силы сердца и некоторыми электрокардиографическими изменения, свидетельствуют о более высоком риске инфаркт миокарда.
Лечение
Лечение стенокардии должно включать следующие пункты.
Лечение сердечно-сосудистых факторов риска
Необходимо контролировать такие факторы, как гипертензия, дислипидемии (нарушения холестерина и их фракции), ожирение, сахарный диабет, сидячий образ жизни, все это среди прочего, являются фундаментальными мерами.

В этой связи изменения образа жизни, такие как правильное питание, регулярные физические нагрузки и потеря веса, будут иметь большую ценность.
Большинство пациентов по-прежнему будут нуждаться в использовании лекарств для борьбы с этими сердечно-сосудистыми факторами риска. Прекращение курения и управление стрессом также являются мерами, которые необходимо принять.
Лечение отягчающих факторов стенокардии
Анемия, ожирение, неконтролируемое высокие кровяное давление, сердечные аритмии и электропроводность расстройств сердца, заболевание щитовидной железы, апноэ сна и избыточная масса тела — некоторые из ситуаций, которые увеличивают потребление кислорода миокарда, обострение стенокардии. Эти условия должны контролироваться.
Лекарства:
- бета-блокаторы (лекарства, снижающие частоту сердечных сокращений и кровяное давление);
- триметазидин (лекарство, которое увеличивает энергоснабжение сердечной мышцы);
- нитраты (сосудорасширяющие средства);
- блокаторы кальциевых каналов (лекарства, снижающие частоту сердечных сокращений, сосудорасширяющие средства, обеспечивающие снижение артериального давления);
- ивабрадин (препарат, который может снизить частоту сердечных сокращений у пациентов, которые уже используют бета-блокаторы), уменьшают эпизоды стенокардии и могут улучшить переносимость пациентов для физических упражнений.
Для большинства пациентов будут выписываться антитромбоцитарные препараты, такие как ацетилсалициловая кислота (аспирин) и клопидогрель. Статины, снижающие уровень холестерина, должны использоваться всеми пациентами со стенокардией, когда причиной является заболевание коронарной артерии.
При высокой степени риска, нестабильной стенокардии, при госпитализации и мониторинге пациента, более эффективные препараты будут использоваться для борьбы с образованием сгустков крови. Это гепарины и ингибиторы тромбоцитов IIIB и IIIA. Нитраты и бета-блокаторы могут вводиться в форме для инъекций.
Коронарная ангиопластика
Основываясь на клинической картине и дополнительных тестах (электрокардиограмма, физиотерапия, миокардиальная сцинтиграфия, стресс-эхокардиограмма и магнитно-резонансная томография сердца), может потребоваться катетеризация и ангиокоронарография. После проведения этого обследования и наличия одной или более критических бляшек атеромы (обычно более 70% в диаметре от просвета сосуда), вызывающих коронарную ишемию, коронарная ангиопластика может быть указана в качестве одного из вариантов лечения.
Этот метод лечения состоит из прокола крупной артерии (как правило, бедренной или лучевой), в которую вводится катетер с баллоном на конце, направленный в закупоренную коронарную артерию. Затем этот баллонный катетер будет накачан под высоким давлением, чтобы сжать бляшку напротив артериальной стенки, прочистив таким образом артерию. В этом случае металлическая структура, называемая стентом, может быть высвобождена на месте коронарной непроходимости. Коронарная ангиопластика, у значительной части пациентов, не более эффективна, чем лечение препаратами для предотвращения инфаркта миокарда, однако она может быть более эффективной при контроле симптомов стенокардии.
Операция подкожной вены (реваскуляризация миокарда)
Не все препятствия коронарной артерии могут проходить коронарную ангиопластику из-за их местоположения, степени кальцификации. Операция подкожной вены очень эффективна при стенокардии и ишемии артерии, которая ставит под угрозу один или несколько критических участков в основных артериях сердца, где выполнение коронарной ангиопластики становится опасным или технически неосуществимым. Хирургия может улучшить переносимость упражнений, уменьшить симптомы и количество или дозу необходимых лекарств. У такого пациента неотложная хирургическая операция представляет риск в 3%, а в плане сердечной патологии (например, инфаркта миокарда) — менее 5%.
Хирургический риск несколько выше для людей с уменьшенной способностью к сокращениям сердца, вплоть до инфаркта миокарда, у пожилых людей и пациентов с более тяжелой болезнью коронарной артерии. Операция подкожной вены состоит из трансплантата вен или артерий из аорты (самой большой артерии в теле, которая переносит кровь от сердца к остальной части тела) до точки обструкции в коронарной артерии.
Вены, используемые для имплантата, берутся из нижней конечности. Почти все хирурги используют по крайней мере одну артерию в качестве трансплантата. Обычно используемой артерией является внутренняя артерия грудной железы, удаленная из нижней части грудины (кость расположена в центральной области грудной клетки). Эти артерии редко подвергаются заболеваниям коронарной артерии, и более 90% из них все еще функционируют должным образом через десять лет после операции подкожной вены. Венозные трансплантаты, удаленные с ног, могут проявлять постепенную непроходимость, и через пять лет одна треть или более может подвергнуться полной закупорке. Помимо облегчения симптомов стенокардии, операция подкожной вены улучшает прогноз у некоторых людей, особенно тех, кто имеет более серьезную болезнь.
Считаясь тихим заболеванием, сердечная ишемия характеризуется уменьшением кровотока через коронарные артерии. Это вызвано старением артерий, которые со временем становятся местом скопления жировых бляшек внутри них. Когда это изображение неправильно расценено, может произойти разрыв и засорение сосуда, которые являются основными причинами стенокардии и инфаркта.
В половине случаев первым проявлением заболевания является острый инфаркт миокарда. По этой причине очень важно, чтобы проводились частые осмотры и профилактические тесты, чтобы болезнь была обнаружена и лечилась, прежде чем причинить необратимый ущерб человеку. Сердечная ишемия может быть идентифицирована с помощью различных клинических симптомов.
Сердечную ишемию можно охарактеризовать тремя вариантами:
- Хроническая сердечная ишемия: в этой ситуации в артериях происходит накопление бляшек, главным симптомом здесь является боль в груди, которая возникает первоначально во время физической нагрузки и которая со временем начинает казаться даже во время остальной части тела.
- Транзиторная ишемия миокарда: характеризуется появлением боли в груди, когда человек находится под эмоциональным или физическим стрессом, уменьшаясь в состоянии покоя. Это условие чаще встречается у молодых женщин.
- Тихая ишемия: болезнь не вызывает симптомов и не влияет на человека во время периодов отдыха или даже когда он сидит, лежит или спит. Как правило, это можно диагностировать во время обычных экзаменов.
Общие симптомы
Сердечная ишемия может быть идентифицирована с помощью различных клинических симптомов. Одним из них является наличие стенокардии, которая характеризуется болью в груди, иррадиировать на затылок и шею, подбородок, плечи или руки.
Другими симптомами, которые могут указывать на заболевание, являются:
- сильное сердцебиение;
- давление в грудной клетке;
- затрудненное дыхание;
- бледность;
- холодный пот.
Тем не менее, сердечная ишемия может также не проявлять никаких симптомов. В этих случаях она обнаруживается только во время обычных посещений врача или когда возникает сердечный приступ.
Среди известных причин заболевания находятся:
- высокий уровень холестерина;
- увеличенное кровяное давление;
- отсутствие физической активности;
- системная красная волчанка (СКВ);
- сифилис;
- узелковый полиартериит;
- болезнь Такаясу;
- коронарный спазм;
- гипертрофия левого желудочка;
- сахарный диабет;
- стеноз аорты и тиреотоксикоз.

Кроме того, недуг может проявляться в результате какого-либо атеросклеротического заболевания, которое возникает при разрыве бляшек, образующихся внутри сосудов или из-за использования наркотиков, таких как кокаин или амфетамины.
Наиболее распространенной причиной сердечной ишемии является атеросклероз, который можно контролировать с помощью регулярных физических упражнений и приема еды с низким содержанием жиров и сахаров.
Кроме того, лечение этого заболевания может быть достигнуто путем приема таких препаратов, как:
- бета-блокаторы (для снижения частоты сердечных сокращений);
- статинов (для уменьшения жировых бляшек);
- антитромбоцитарных препаратов (которые уменьшают свертывание крови) и нитратов (которые расширяют сосуды сердца).
Следует упомянуть, что использование этих лекарств должно проводиться только под строгим медицинским руководством. Хирургия показана только в наиболее серьезных случаях, когда введения лекарств недостаточно.
Ишемия — это уменьшение кровотока в части тела. Эта ситуация вызывает травму, потому что она уменьшает подачу кислорода и количество необходимых питательных веществ, которые поступают через кровь. В случае обострения этой ситуации может произойти инфаркт, то есть гибель клеток из-за отсутствия орошения.
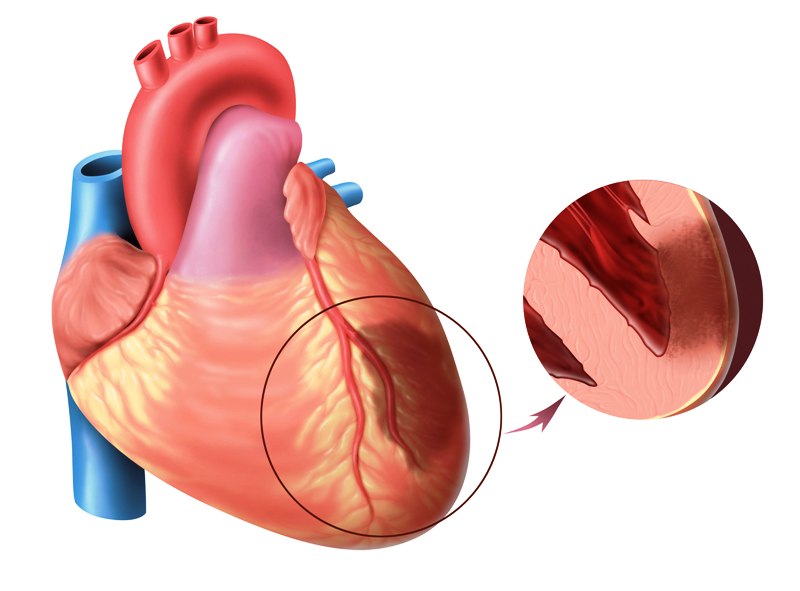
Обычно ишемия возникает из-за артериальной обструкции (артерии — это сосуды, которые проходят через сердце и переносят кислород и питательные вещества в самые различные органы человеческого тела). Основными причинами артериальной обструкции являются: тромбоз или сгустки, которые происходят внутри стенки сосуда до его обструкции; спазмы (иногда создаваемые некоторыми препаратами).
Существует несколько типов ишемии:
- временные;
- постоянные;
- острые;
- хронические.
Это разнообразие можно наблюдать в нескольких органах, и поэтому можно говорить о разных типах ишемии.
Сердечная и церебральная ишемия
Ишемическая болезнь сердца является общей концепцией и встречается во многих вариациях: аритмия, стенокардия, сердечная недостаточность, инфаркт миокарда. Во всех этих случаях обычно наблюдается резкая боль за грудиной, из которой она переходит в руку, шею и плечо. Сердечная ишемия редко встречается без видимых симптомов (более известная как бессимптомная или тихая).
В мозге ишемическая атака происходит из-за недостатка крови, при этом основным артериальным давлением является высокое кровяное давление.
Одним из наиболее частых вариантов этого типа церебральной аварии является инсульт или, чаще, атеросклероз, даже если есть эмболия сердца, вызванная неопределенной причиной.
Профилактика
Врачи часто склонны к идее в отношении здоровья: главное — предотвратить. Это правда, которой никто не осмеливается противоречить.
В этом случае для ишемии имеется ряд шаблонов, которые действуют превентивным образом. Рекомендуется употреблять еду без жира и соблюдать сбалансированную диету. Целесообразно максимально сократить употребление алкоголя, избегать курения и стресса. В то же время все большее значение уделяется умеренным физическим упражнениям и практикующим регулярно. Наконец, важно проводить регулярные медицинские осмотры и проверять кровяное давление (особенно с семейной историей гипертензии).
Видео «Что нужно знать о ишемии сердца»
В этом видео рассказывается не только о самом заболевании, но и его профилактике, диагностике и лечении.