Современная классификация ИБС

Болезнь коронарной артерии связана с нарушением кровотока через коронарные артерии, обычно из-за холестериновых бляшек. Клинические проявления включают тихую ишемию, стенокардию, острые коронарные синдромы (нестабильная стенокардия, инфаркт миокарда). Диагноз основан на симптомах, ЭКГ, провокационных тестах и иногда — коронарной артериографии.
Предотвращение заключается в изменении обратимых факторов риска (например, гиперхолестеринемии, гипертонии, сидячего образа жизни, ожирения и курения). Лечение включает препараты и процедуры с целью уменьшения ишемии и восстановления или улучшения коронарного кровообращения.
Распространенность и этиология
В развитых странах заболевание коронарных артерий — ИБС является основной причиной осложнений у обоих полов.
Как правило, ишемическая болезнь сердца обусловлена атеросклерозом коронарных артерий. Это субинтимальное отложение атеромы в крупных и средних коронарных артериях. Реже, ишемическая болезнь сердца обусловлена коронарным спазмом.
Сосудистая эндотелиальная дисфункция может способствовать атеросклерозу и способствовать коронарному спазму. Эндотелиальная дисфункция также признается как причина стенокардии при отсутствии эпикардиального коронарного стеноза или спазма (синдрома Х).
Среди редких причин — эмболия, диссекция или коронарная аневризма (например, при болезни Кавасаки) и васкулит (например, при системной красной волчанке и сифилисе).
Патофизиология
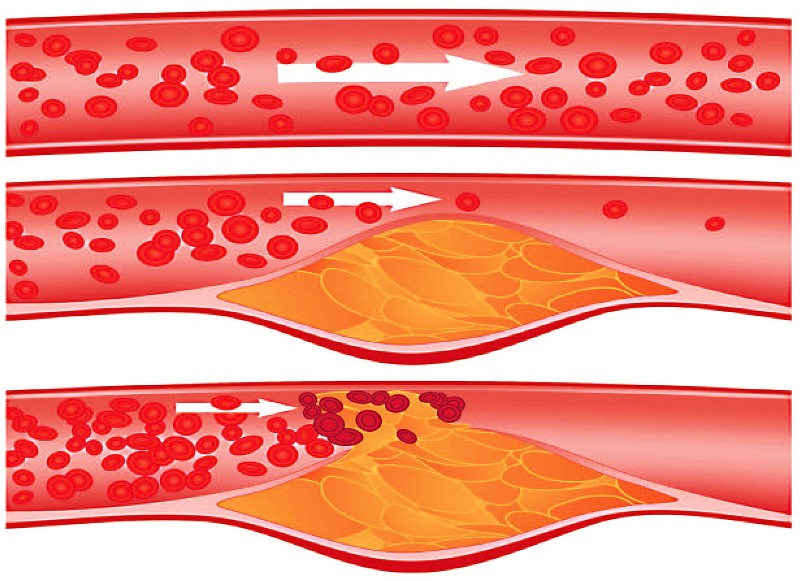
Атеросклероз коронарных артерий часто неравномерно распределен в различных сосудах. По мере роста пластины атеромы артериальный просвет постепенно уменьшается, что приводит к ишемии (которая часто вызывает стенокардию). Степень стеноза, необходимая для возникновения ишемии, варьируется в зависимости от потребности миокарда в O2.
Иногда атероматозная пластинка разрывается. Причины не ясны, но, вероятно, процесс происходит из-за смягчения бляшки воспалительного процесса. Разрыв высвобождает коллаген и другой тромбогенный материал, который активирует тромбоциты и коагуляционные процессы, включая острый тромбоз. Он закупоривает коронарный кровоток и вызывает определенную степень ишемии миокарда. Последствия острой ишемии, в общем называемые острыми коронарными синдромами, зависят от места и степени обструкции и варьируются от нестабильной стенокардии до трансмурального инфаркта.
Коронарный спазм — увеличение переходного сосудистого тонуса, что сужает просвет и уменьшает поток крови в значительной степени, что может привести к симптоматической ишемии (стенокардия).
Заметное сужение может вызвать образование тромбов, вызывая сердечный приступ или аритмию, которые способны угрожать жизни пациента. Спазм может возникать в артериях с бляшками или без них.
В артериях без бляшек базальный тонус коронарной артерии, увеличивается и реакция на вазоконстрикторные раздражители может возрасти. Точный механизм неясен, но может включать изменения в образовании оксида азота эндотелиальных клеток или дисбаланс между сосудосуживающим и сосудорасширяющим эффектами эндотелия.
В артериях с атеросклерозом бляшка вызывает эндотелиальную дисфункцию, которая в конечном итоге заканчивается местной гиперконтрактивностью. Среди предлагаемых механизмов наблюдается потеря чувствительности к собственным сосудорасширяющим средствам (например, ацетилхолину) и увеличение производства вазоконстрикторов (например, ангиотензина II, эндотелина, лейкотриенов, серотонина, тромбоксана) в области бляшки.
Использование сосудосуживающих веществ (например, никотина) и эмоциональный стресс могут спровоцировать коронарный спазм.
Обструкция коронарной артерии может быть причиной возникновения сердечного приступа. Она определяется, как заболевание сердца, ответственное за недостаточное кровоснабжение сердечной мышцы. Этот недуг может иметь не самые лучшие последствия. Другим термином, используемым для обозначения болезни коронарной артерии, является «ишемическая болезнь сердца».
Причины
Болезнь коронарной артерии вызвана накоплением жировых отложений на внутренних стенках артерий. Эти отложения состоят из холестерина, кальция и других веществ, которые перемещаются в крови, а продукт их накопления называется «атеросклеротической бляшкой» или просто «налетом». Бляшки могут засорять коронарные артерии и сделать их жесткими, вызывая так называемое «затвердение артерий» или атеросклероз. Клиническая классификация ишемического поражения сердца можно объединять под собой самые разные варианты болезни.
Препятствия могут быть одиночными или множественными и представлять различные уровни тяжести и разные местоположения. Постепенно отложения ограничивают просвет коронарных артерий, тем самым уменьшая подачу крови и кислорода в сердечную мышцу. Это уменьшение кровотока может вызвать боль в груди (стенокардия), затрудненное дыхание (одышка) и другие симптомы, в то время как полная обструкция может вызвать сердечный приступ.

Поскольку заболевание коронарной артерии (артериальная обструкция) может развиваться в течение нескольких лет, часто не наблюдается симптомов, пока блокада не разовьется до значительной стадии.
Одним из первых симптомов может быть ощущение, что сердце подвергается большему напряжению, чем обычно, например, во время тренировки.
Однако эти симптомы могут также возникать в состоянии покоя или когда вы не занимаетесь какой-либо деятельностью.
Симптомы, характеризующие заболевание коронарной артерии, варьируются от человека к человеку, но обычно включают:
- раздражение или боль в груди (стенокардия);
- апноэ;
- чувство истощения после физической нагрузки;
- отек ног;
- боль в плече или руке;
- атипичная боль в груди у женщин, которая может быть мимолетной или острой и локализованной в животе, спине или руке.
В некотором смысле, по сравнению с мужчинами, женщины проявляют большую предрасположенность к нетипичным признакам тревоги, связанным с сердечным приступом, включая боль в спине или челюсти. Однако иногда это событие не сопровождается каким-либо очевидным признаком или симптомом. Если вы считаете, что у вас возникли симптомы заболевания коронарной артерии, вам следует обратиться к врачу.
Затвердение артерий — явление, вызванное отчасти процессом старения. Однако определенные факторы риска могут ускорить процесс:
- возраст (более 45 лет — для мужчин, более 55 — для женщин);
- семейная история болезни сердца;
- высокое кровяное давление;
- увеличенный уровень «плохого» холестерина ЛПНП(липопротеины низкой плотности) и «хороший» уровень холестерина ЛПВП (липопротеины высокой плотности);
- некоторые заболевания, такие как диабет;
- явление избыточного веса или ожирения;
- сидячий образ жизни;
- стресс.

Мужчины подвержены большему риску развития ишемической болезни сердца, чем женщины, у последних, однако, шансы увеличиваются после менопаузы. Если вы подозреваете болезнь коронарной артерии, ваш врач может выписать направление к специалисту по кардиологии.
В целях постановки диагноза врач соберет информацию о симптомах, истории болезни и факторах риска, и на основе этих элементов потребуются тесты для оценки состояния здоровья артерий. Основные тесты:
- электрокардиограмма (ЭКГ);
- эхокардиограмма;
- стресс-тест;
- магнитно-резонансная томография при стрессе;
- ангиография;
- внутрисосудистое ультразвуковое исследование;
- рентгенография;
- анализ крови;
- КТ.
Классификация
Классификация острой ишемии предполагает несколько стадий развития недуга. Клиника при этом отличается.
Ишемическая болезнь сердца имеет современную классификацию, в зависимости от различных механизмов. Есть специальный перечень типов ишемии по Савельеву, в соответствии со запущенностью недуга. Он предполагает следующие стадии:
- Легкая. Она называется 1 классом. Проблем с сердцем, причиняющих очевидный дискомфорт, здесь не наблюдается. Человек сохраняет привычные для себя нагрузки и ежедневные рутины и занятия. Он может перемещаться сам по себе, заниматься кратковременными и не слишком сложными, затруднительными видами физического труда. Лишь тяжелые нагрузки способствуют возникновению неблагоприятных явлений.
- Средняя. Это второй класс, когда возникают аритмии, стенокардия, при выполнении физических нагрузок. Сердцебиение может становиться ускоренным после приема еды, пробуждения утром или перенесенного стресса. Также больной вынужден принимать лекарства, чтобы обеспечить нормальный образ жизни либо как вариант отказаться от определенных видов работ.
- Запущенная. Это третий класс, когда нарушается функция сердца. Неблагоприятные симптомы дают о себе знать даже при легких физических нагрузках. Выполнение определенных видов деятельности становится недоступным. Даже в состоянии покоя может беспокоить боль в сердце.

Разделение, согласно ВОЗ
В медицине принято выделять различные типы ишемических болезней сердца. В конце 70-х годов была предложена особая классификация ИБС по ВОЗ, которая находит применение во многих странах сегодня. В соответствии с ней, выделяют:
- Безболевую ишемию. Диагноз ставят, если миокард не питается достаточным количеством крови. При этом боль в грудине не отмечается. Могут иметь место нарушения метаболизма, носящие кратковременный характер. То же самое касается электрической активности сердца. Такое состояние имеет сходство со стенокардией за тем исключением, что пациент не испытывает боль. Ключевыми причинами, которые провоцируют безболевую ишемию, являются стресс, курение, физические нагрузки.
- Стенокардия. В этом случае боли в груди могут быть резкими и сильными. Приступ продолжается не больше 10 минут. Стенокардия появляется после сильных нагрузок или переедания, как результат стресса. ВОЗ придерживается мнения, что в этом случае организму надо больше кислорода, но коронарные артерии сужаются и поэтому его не хватает. Именно это способствует стенокардии. Есть несколько типов, таких как стабильная и нестабильная. При стабильной форме боль может появляться по стандартным причинам, когда физические нагрузки не по силам, например. Болезнь лечится за счет простых лекарств, воздействующих на давление и приводящих его в норму. Нестабильная форма заявляет о себе повреждением холестериновой бляшки, что влечет за собой инфаркт миокарда.
- Инфаркт миокарда. Сердечная мышца, другими словами, миокард, повреждается здесь необратимым образом. Это сопровождается явлением ишемии. Наступает это состояние, когда 70 и более процентов от просвета сужены. Миокард не получает должного питания, из-за чего кардиомиоциты подвергаются некрозу. Продолжается эта стадия не больше 7 часов. Через 2 недели формируется рубец на области поражения. Через 2 месяца на этой зоне можно заметить рубец. После инфаркта большинство пациентов остаются живы, но в сердце могут иметь место необратимые изменения. Наиболее крупным последствием этого может быть кардиосклероз.
- Кардиосклероз. Представляет собой постинфарктное осложнение. Диагноз выставляется лишь после полного рубцевания миокарда, как результат перенесенного инфаркта. Сердечные волокна замещаются фиброзом. Они не могут пропускать через себя кровоток. Соответственно, могут возникать такие симптомы, как резкая боль, нехватка воздуха. Человек жалуется на утомляемость.
- Аритмия. Здесь нарушение ритма выступает в качестве единичного симптома ишемии. ВОЗ дает рекомендации выставлять такой диагноз, если приток крови к сердцу нарушен из-за сужения коронарной артерии.
- Сердечная недостаточность. Такой термин обозначает состояние, когда в органах присутствует недостаток кровотока. Есть острая и хроническая формы недуга. В первом случае страдает сократительная функция мышцы, могут быть как легкие, так и значительные нарушения, вплоть до сердечной астмы. Хронический вариант сопровождается снижением физической активности, одышкой.
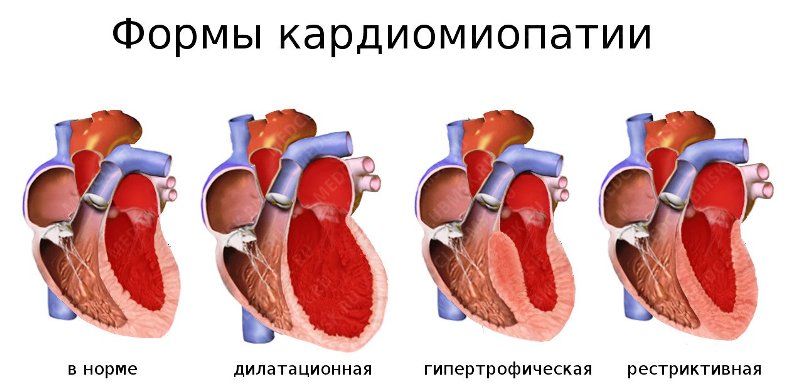
- Кардиомиопатия по ишемическому типу. Здесь сердечные полости увеличиваются. Обычно способствует этому атеросклероз коронарных артерий. По симптомам кардиомиопатия напоминают хроническую сердечную недостаточность, когда снижается физическая активность, появляется одышка.
Новые классификации
Сейчас идет активный пересмотр принятых, согласно ВОЗ, классификаций. Врачи приходят к выводу, что есть другие, более необычные варианты ишемических заболеваний сердца. Возможно, в будущем существующие виды патологии будут дополнены такими диагнозами:
- Гибернирующий миокард. Здесь эпизоды ишемии в сердце могут быть острыми и хроническими. За счет этого осуществляется перестройка алгоритма в питании и функции самого миокарда, что влечет за собой неблагоприятные результаты. Сердце работает по минимуму, некоторые питательные вещества потребляются тканями в меньшем количестве. Частично обмен веществ переходит на анаэробный механизм. Соответственно, могут возникать коронарная недостаточность, ишемическая кардиомиопатия. Но несмотря на такие особенности, синдром считается обратимым. Есть особые операции, которые восстанавливают работу миокарда.
- Оглушенный миокард. Если кровоток сильно снижен, возможно инфаркт. Одновременно страдают кардиомиоциты. Состояние обратимое, но чтобы восстановить полностью мышцу, требуются месяцы. Миокард не способен работать в оптимальном режиме, как только восстановится кровоснабжение. Почему так происходит? Дело в том, что здесь наблюдается дисбаланс микроэлементов, а для того, чтобы нормализовать его, требуется определенное время.
- Синдром X. Категория кардиологических нарушений, когда страдает кровоснабжение сердечной мышцы. Вместе с тем могут иметь место признаки определенных ишемических нарушений. Проведенные биологические тесты демонстрируют, что коронарные артерии продолжают функционировать нормально. Пациент жалуется на утомляемость и одышку. Иногда может присоединяться боль в груди.
Факторы риска
Последняя стадия ишемическая болезнь может быть довольно выраженной. Факторы риска ишемической болезни сердца такие же, как факторы риска атеросклероза:
- высокий уровень липопротеинов низкой плотности (ЛПНП);
- низкий уровень содержания липопротеинов высокой плотности (ЛПВП);
- сахарный диабет (особенно 2 типа);
- ожирение;
- гиподинамия;
- высокие уровни аполипопротеина B;
- высокий уровень C-реактивного белка.
Курение может быть одним из самых важных предикторов острого инфаркта миокарда (особенно до 45 лет).

Генетические факторы играют определенную роль, и многие факторы (например, гипертония, гипотиреоз) и нарушения обмена веществ (гипергомоцистеинемия) способствуют возникновению риска.
Высокий уровень аполипопротеина может идентифицировать повышенный риск, когда общий холестерин или ЛПНП являются нормальными.
Повышенные уровни C-реактивного белка в крови указывают на нестабильность и воспаление бляшек. Эти данные могут представлять собой более ценный прогностический фактор риска для ишемических событий, чем высокие уровни ЛПНП. Высокие уровни триглицеридов и инсулина в крови (которые отражают устойчивость к инсулину) могут быть факторами риска, но эти данные менее ясны. Риск ИБС увеличивается у курильщиков. Диета, богатая жирами и калориями с низким содержанием антиоксидантов (содержатся во фруктах и овощах), волокон и витаминов C, D и E, с отсутствием полиненасыщенных жирных кислот и плохое управление стрессом также увеличивают шансы заболеть.
Впервые возникшая стенокардия
Стенокардия напряжения ставится в случае наступления первых приступов, продолжительность которых варьируется от 4 до 6 недель. В этот период следует контролировать состояние больного, и по прошествии 3 месяцев подготовить заключение о переходе на прогрессирующую форму.
Спонтанная и очаговая
Спонтанную называют вазоспастической. Другое название — стенокардия Принцметала. Так именуют еще вариантную стенокардию, которая сопровождается неожиданным возникновением спазма в коронарных артериях. Она не имеет никакой связи с физическими нагрузками. Ключевой причиной возникновения выступает присутствие очагов атеросклероза.
Очаговая форма рассматривается как предынфарктное состояние.
Здесь наблюдается дистрофия отдельных областей, которая может перерасти в некроз спустя некоторое время. Это своеобразное промежуточное звено между инфарктом и стенокардией.
Анатомия коронарных артерий
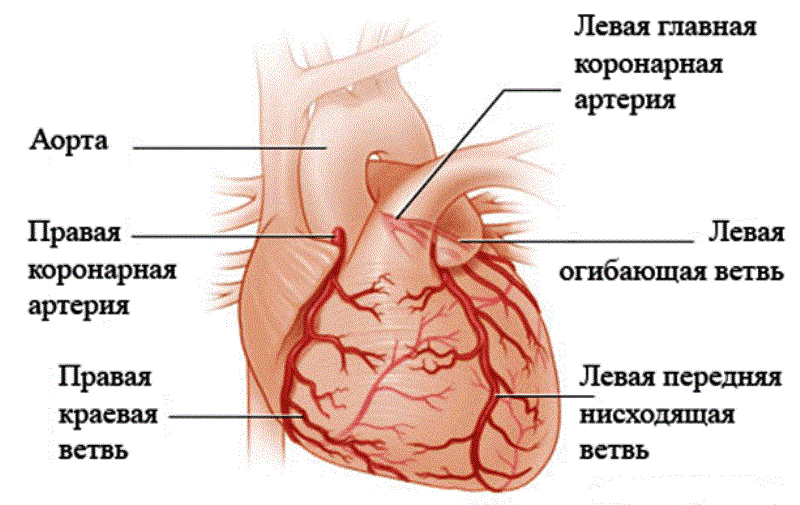
Правая и левая коронарные артерии происходят из правого и левого корня аорты прямо над отверстием аортального клапана. Коронарные артерии делятся на большие и средние артерии, которые проходят по поверхности сердца (эпикардиальные коронарные артерии) и впоследствии переходят в меньшие артериолы в миокарде.
Левая коронарная артерия начинается как общий сосуд и делится на левую переднюю нисходящую и промежуточную артерию. Левая передняя нисходящая артерия обычно проходит в переднюю межжелудочковую область, некоторые ветви проходят за верхушкой сердца. Эта артерия питает переднюю перегородку (включая проксимальную область) и переднюю свободную стенку левого желудочка. Огибающая артерия, которая, как правило, меньше, чем передняя нисходящая, питает кровью боковую стенку левого желудочка.
У большинства людей преобладает правильное функционирование сосудистой сети: правый коронарный сосуд проходит по атриовентрикулярной борозде по правую сторону сердца, он питает синусовый узел (у 55% людей), правый желудочек и вообще атриовентрикулярный узел и нижнюю стенку миокарда.
Приблизительно 10-15% населения имеет такую картину: глоточная артерия большая и проходит вдоль задней стороны атриовентрикулярной борозды, чтобы проводить кровь в заднюю стенку и атриовентрикулярный узел.
Патогенез тщательно изучается специалистами даже сегодня, когда имеется достаточно данных.
Лечение
Лечебная терапия включает:
- антитромбоцитарные препараты, снижающие уровень липидов (например, статины) и β-блокаторы;
- чрескожную коронарную ангиопластику;
- в случае острого тромбоза, иногда — фибринолитические препараты;
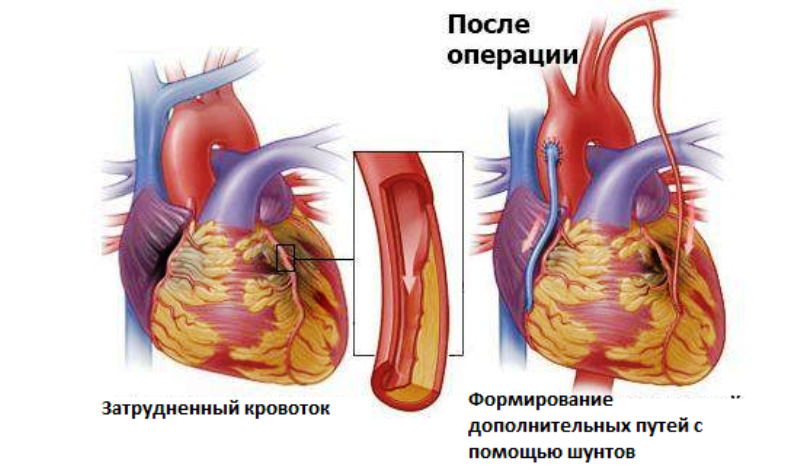
- аорто-коронарное шунтирование.
Лечение обычно направлено на снижение нагрузки на сердечную мышцу за счет снижения потребности в O2 и улучшения коронарного артериального кровотока и, в долгосрочной перспективе, остановки и отмены атеросклеротического процесса. Коронарный кровоток может быть усилен чрескожным коронарным вмешательством или шунтированием коронарной артерии. Острый коронарный тромбоз иногда может быть устранен фибринолитическими препаратами.
Медицинская терапия
В случае преходящей ишемии имеет место небольшой процент артериальной непроходимости. Такие процессы часто являются обратимыми.
Медицинское лечение пациентов с ишемической болезнью сердца зависит от симптомов, сердечной функции и наличия других заболеваний. Рекомендуемая терапия включает антитромбоцитарные препараты для предотвращения формирования сгустков и статинов для снижения уровня холестерина ЛПНП (они улучшают как краткосрочный, так и долгосрочный результат, так же, улучшают стабильность атероматозных бляшек и функцию эндотелия). Β-блокаторы эффективны в снижении симптомов стенокардии (снижение частоты сердечных сокращений и сократимости, снижение спроса на O2) и пост-инфарктной инвалидности, особенно при наличии пост-инфарктной дисфункции левого желудочка.
Когда поражаются участки магистральных артерий, симптоматика может быть различной выраженности. Прогностическое значение имеет сужение сосудов больше 50%. Такие случаи требуют наблюдения в динамике и соответствующей коррекции, если она требуется.
Антагонисты кальция также полезны, часто сочетаются с β-блокаторами при лечении стенокардии и гипертонии, но не показали снижения инвалидности. Нитраты расширяют коронарные артерии и уменьшают венозный возврат умеренно, уменьшая сердечную работу и снимая стенокардию быстро. Долгосрочные нитратные препараты помогают уменьшить стенокардию, но не снижают инвалидность. Ингибиторы АПФ и рецепторов ангиотензина II более эффективны у пациентов с ишемической болезнью сердца с дисфункцией левого желудочка.
Мало что известно относительно терапии пациентов с эндотелиальной дисфункцией. Лечение обычно сходно с таковым при атеросклерозе, типичном для крупных сосудов, но есть мнение, что использование бета-блокаторов может улучшить эндотелиальную дисфункцию.
Чрескожные коронарные вмешательства (ЧКВ)
Сначала чрескожное коронарное вмешательство (ЧКВ) выполнялось только баллонной ангиопластикой. Однако примерно у 30-40% пациентов развивался рестеноз в течение 6 месяцев, а в 1 из 3 случаев требовалась повторная ангиопластика или операция шунтирования коронарной артерии. Вставка металлического стента после ангиопластики уменьшила скорость рестеноза, но у многих пациентов все же требовалось повторное лечение.
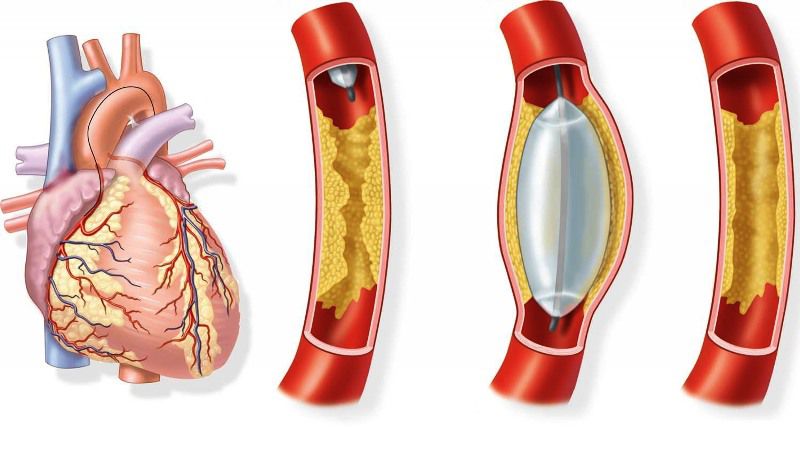
Применение стентов с лекарственным покрытием, которые секретируют антипролиферативное лекарственное средство (например, сиролимус, паклитаксел, эверолимус) в течение нескольких недель, обеспечивают снижение скорости рестеноза до 10%. В 2006 году возникли споры относительно острого тромбоза, и в большинстве центров уменьшилось использование медикаментозных стентов. Последующие исследования показали, что риск острого тромбоза значительно ниже, чем предполагалось ранее. С развитием новой основы для стентов с лекарственным покрытием количество случаев тромбоза значительно уменьшилось.
Большинство чрескожных коронарных вмешательств выполняются со стентами, и около трех четвертей всех стентов, используемых при вмешательстве, эффективны.
Когда имела место впервые возникшая стенокардия, можно эффективно устранить основные ее проявления. Хорошие результаты дает своевременное обращение к специалисту и проведение различных видов обследования, таких как МРТ сердца.
Пациенты без значительных осложнений могут быстро вернуться к работе и рутинной деятельности после стентирования, но им следует избегать интенсивных усилий в течение 6 недель.
Тромбоз стента происходит из-за присущей тромбогенности металлического стента. В большинство случаев это происходит в течение первых 24-48 часов. Тем не менее, поздний тромбоз стента, который происходит между 30 днями с момента проведения стентирования и до 1 года, может возникать как со стентами из чистого металла, так и с лечебными стентами, особенно после прекращения антитромбоцитарной терапии.
Прогрессирующая эндотелизация стента из чистых металлов происходит в течение первых нескольких месяцев и снижает риск тромбоза.
Однако антипролиферативные препараты, секретируемые стентами, препятствуют этому процессу и продлевают риск тромбоза. Таким образом, пациенты, которые подвергаются стентированию, лечатся различными антиагрегантными средствами. В настоящее время стандарт для лечения пациентов с лекарственным покрытием стента или неизолированного металлического стента состоит из аспирина, введенного на неопределенный срок. Его комбинируют с клопидогрелем в течение по крайней мере 6-12 месяцев.
Хорошее сочетание антикоагулянтной терапии с гепарином или похожим средством (особенно для лиц с высоким риском кровотечения). Лучшие результаты получаются по мере того, как новые антиагрегантные препараты назначаются до процедуры.
Ингибиторы гликопротеина IIb / IIIa больше не используются у стабильных пациентов (т.е. без сопутствующих заболеваний, при отсутствии острого коронарного синдрома), которые подвергаются элективному размещению стента. Они могут быть полезны у некоторых пациентов с острым коронарным синдромом, но их использование не следует рассматривать как рутинную процедуру. Неясно, полезно ли вводить ингибиторы гликопротеина IIb / IIIa до применения гемодинамики, но большинство специалистов не рекомендует использовать их в этой ситуации.
После размещения стента статин должен быть дан, если пациент еще не принял его. Пациенты, принимающие статиновую терапию перед процедурой, имеют более низкий риск развития перипроцедурного инфаркта миокарда. Существует множество различных типов стенокардии, например, вазоспастическая, вариантная.
Общий риск чрескожных коронарных вмешательств сопоставим с риском аорто-коронарного шунтирования. Частота инфаркта миокарда с волной Q составляет менее 2%. В 1% случаев, диссекция интимы вызывает препятствие, которое требует аорто-коронарной шунтирующей хирургии. Риск инсульта с чрескожным коронарным вмешательством явно ниже, чем риск шунтирования коронарной артерии (0,34% против 1,2%).
Чрескожное коронарное вмешательство само по себе не излечивает и не предотвращает прогрессирование заболевания коронарной артерии, поэтому статины должны быть частью чрескожной коронарной послеоперационной терапии. Показано, что эта терапия улучшает долгосрочную выживаемость без событий.
При возникновении очага ишемии в области венечных артерий наблюдаются классические симптомы. Существует микроваскулярная стенокардия, когда крупные коронарные артерии не страдают, но имеют место значительные изменения мелких сосудов.
Операция шунтирования коронарной артерии
В шунтирующей хирургии коронарной артерии, когда это возможно, используются артерии (например, внутренние, радиальные сосуды молочные железы) и, при необходимости, участки аутологичных вен (например, подкожные вены) для обхода пораженных сегментов коронарных артерий. Через 5 лет одна треть или более артерий полностью блокируются. Однако, спустя 10 лет, до 97% пересаженных из молочной железы артерий остаются чистыми. Артерии также могут гипертрофировать, чтобы справиться с увеличением кровотока. Операция шунтирования коронарной артерии превосходит чрескожное коронарное вмешательство у пациентов с диабетом и пациентов с многососудистым заболеванием, восприимчивым к имплантации. Есть вариант задней диафрагмальной ишемии, когда признаки включают в себя дискомфорт и боль в нижней челюсти слева.
Операция шунтирования коронарной артерии обычно проводится с остановкой сердца и подачей кислорода.
Риски процедуры включают инсульт и инфаркт миокарда. Для пациентов с перенесенным инфарктом миокарда, хорошей функцией желудочков и в присутствии дополнительных факторов риска, периоперационный риск составляет менее 5% касательно инфаркта миокарда, 1-2% — инсульта. Риск возрастает с возрастом, при этом ухудшается функция левого желудочка. Создает неблагоприятную предрасположенность и наличие сопутствующих заболеваний. Интраоперационные осложнения для второго байпаса в 3-5 раз выше, чем в случае с первым.
После введения экстракорпорального кровообращения около 25-30% пациентов испытывают когнитивную дисфункцию или поведенческие изменения, возможно, вызванные микроэмболиями, возникающими в системе такого кровообращения. Когнитивные или поведенческие изменения чаще встречаются у пожилых пациентов, это говорит о том, что эти изменения, вероятно, вторичны, что делает пожилого пациента более восприимчивым к незначительным изменениям, возникающим во время сердечно-легочного шунтирования.
Такие изменения варьируются от легкой до тяжелой и могут сохраняться в течение недель или лет. Чтобы свести к минимуму этот риск, в некоторых центрах используется специальная техника, при которой устройство механически стабилизирует часть сердца, на которой выполняется вмешательство. Тем не менее, долгосрочные исследования не смогли продемонстрировать долгосрочные преимущества этого подхода по сравнению с обычным шунтированием.
Болезнь коронарной артерии может прогрессировать, несмотря на шунтирование. В послеоперационном периоде увеличивается риск проксимальной окклюзии обходного сосуда.
Просвет вены закрыт, если образуются сгустки, а затем атеросклероз вызывает медленное перерождение интимы и среднего слоя. Аспирин продлевает проходимость венозных трансплантатов. Продолжение курения оказывает глубокое негативное влияние на обходную проходимость. После операции шунтирования коронарной артерии статиновую терапию следует начинать или продолжать в дозе, необходимой для достижения рекомендуемых целевых уровней ЛПНП.
Профилактика
Предотвращение ишемической болезни сердца включает в себя модификацию факторов риска развития атеросклероза:
- прекращение курения;
- коррекцию веса;
- здоровую диету;
- регулярную физическую активность;
- изменение уровня липидов в сыворотке;
- уменьшение употребляемой соли;
- контроль гипертонии и диабета.
Для достижения объективного давления менее 130/80 мм рт.ст. необходимо использовать антигипертензивные средства.
Коррекция уровня липидов в сыворотке (особенно со статинами) может замедлить или даже частично улучшить развитие болезни коронарной артерии. Никотиновую кислоту или фибраты можно применять для пациентов с ЛПВП менее 40 мг/дл ( менее 1,03 ммоль/л).
Видео «Популярно об ИБС»
В этом видео рассказывается не только о сердечной ишемии, но и о ее проявлениях, профилактике, классификации и лечении.