Симптомы и лечение хронической ишемической болезни сердца (ХИБС)

Миокард представляет собой орган, метаболизм которого по существу аэробный, основанный на реакциях, которые требуют постоянного и достаточного количества кислорода. Состояние гипоксии или аноксии означает, что одна либо несколько артерий страдает от дефицита кислорода коронарных артерий, это состояние крайне плохо переносится сердечной мышцей.
У нормального человека, в состоянии покоя венозная кровь содержит мало кислорода. Фактически, принимая венозную кровь из коронарного синуса, насыщение O2 составляет около 20%.
Факторами, которые конкретно определяют потребление O2 миокардом, являются частота сердечных сокращений, сократимость, предварительная нагрузка и сердечная нагрузка в дальнейшем после нагрузки, механические характеристики, то есть сердечная деятельность.
В нормальной ситуации подача кислорода из коронарного кровообращения регулируется таким образом, что в случае даже максимального усилия потребность в кислороде у миокарда всегда полностью удовлетворена. Нормальный миокард, питаемый здоровыми коронарными артериями, не является гипоксическим.
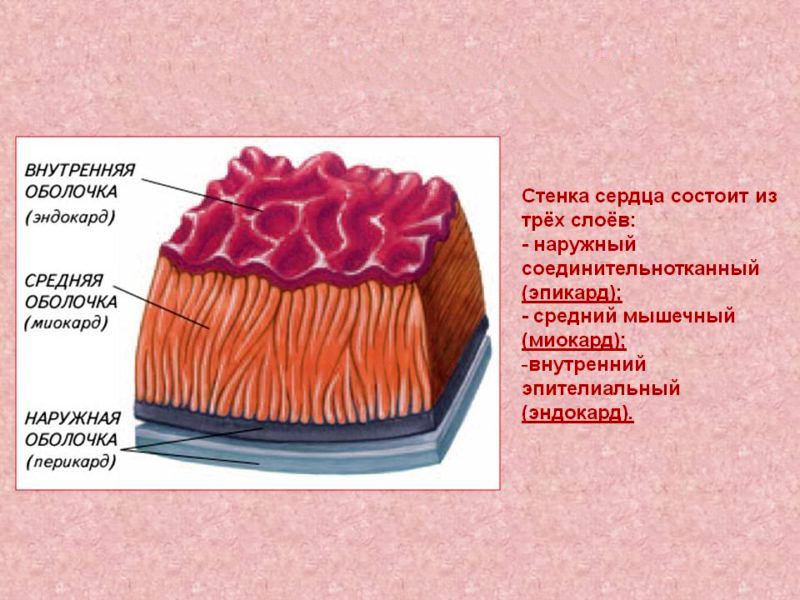
Описание заболевания
Болезнь коронарной артерии определяется наличием атероматозных повреждений в коронарных артериях (коронарный атеросклероз). Это поражения, которые ограничивают коронарное кровообращение, от которого зависит нормальное функционирование сердечной мышцы. Сердечная недостаточность здесь будет зависеть от тяжести и степени ишемической болезни сердца.
Повреждения обычно расположены в проксимальном отделе артерий (но они также могут быть рассеяны и поражены периферическими ветвями). Это определяет степень обструкции или стеноза.
Коронарный стеноз включает снижение кровотока, поэтому более низкий уровень O2, в расположенной ниже по течению от самого стеноза области, определяется, как гипоксия. В качестве механизма компенсации этой ситуации определяется расширение коронарных артериол, чтобы максимально поддерживать кровоток.
Если коронарный стеноз умеренный, нижестоящий миокард может получить в состоянии покоя еще достаточный запас O2, когда стеноз тяжелый (артериальная обструкция выше 80%), будет сформирована ситуация с гипоксией или хронической ишемией, несмотря на максимальную вазодилатацию коронарных артериол. Есть и другие формы острой ишемической болезни сердца, другими словами ИБС.
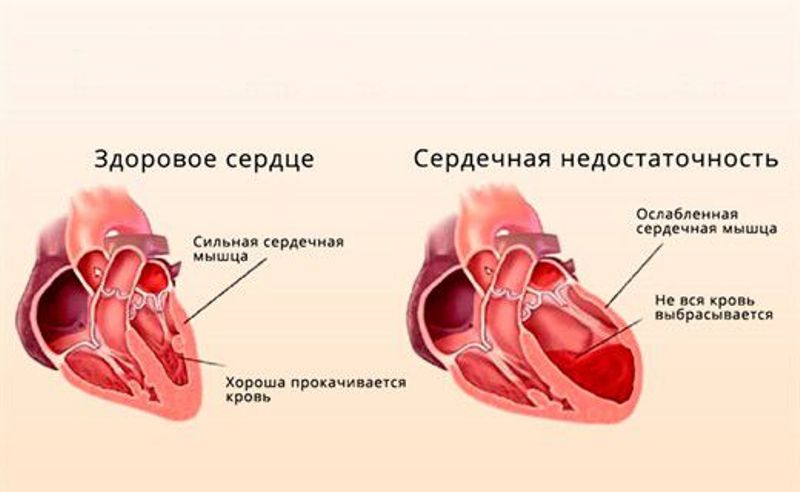
Если спрос на O2 от миокарда увеличивается, например, при физической нагрузке, стенотическое поражение вызывает препятствие для снабжения O2, что приводит к ситуации ишемии. Ишемия, в свою очередь, вызывает появление признаков миокардиального стресса, а именно нарушения обмена веществ (производство молочной кислоты), депрессия функции миокарда (сердечная недостаточность), электрокардиографические аномалии, симптоматика стенокардии.
Следует помнить, что, помимо сужения коронарных сосудов, вызванного атеросклерозом, наблюдается ишемия миокарда. Она может быть вторичной по отношению к так называемому коронарному спазму. Спазм относится к длительному, интенсивному и локализованному сужению коронарной артерии. Это может произойти как на здоровых коронарных артериях, так и на атеросклеротических коронарных артериях. Ишемическая болезнь сердца хроническая появляется, если недуг в острой стадии не был пролечен должным образом.
Клиническая картина
Что касается клинической картины ишемической болезни сердца, мы можем различать разные ситуации, которые можно определить как острую фазу и хроническую фазу. Внезапные осложнения, обычно из-за тяжелых желудочковых аритмий или блокад, стенокардии и инфаркта миокарда, является частью первой группы. Хроническая ишемическая болезнь сердца представлена хронической клинической картиной, относящейся к атеросклеротической коронарной болезни.
Симптомы хронической ишемической болезни сердца (ХИБС) сопровождается характерными проявлениями недостатка кровотока. Основными предрасполагающими факторами к коронарной болезни являются:
- артериальная гипертензия;
- курение сигарет;
- сахарный диабет;
- первичная и вторичная гиперлипопротеинемия;
- избыток веса;
- гиперурикемия;
- гипотиреоз;
- стресс.

Ишемическая болезнь сердца, затрагивает мужчин чаще, чем женщин и считается одной из наиболее распространенных причин инвалидности в западных промышленно-развитых странах, что значительно превышает аналогичный показатель от онкологии.
Следует отметить, что в последние годы наблюдается постепенное, но значительное снижение осложнений от сердечно-сосудистых заболеваний, скорее всего, в связи с мерами, принятыми для корректировки перечисленных ранее основных факторов риска. Эти меры составляют так называемую первичную профилактику ишемической болезни сердца.
ХСН может имеет благоприятный прогноз в том случае, если больной своевременно обратился за помощью. Терапия может быть медицинской (противоишемической), хирургической (реваскуляризация миокарда, особенно с аорто-коронарным обходным путем) и реабилитации. Кардиопатическая реабилитация на самом деле является точкой контакта между ишемической болезнью и физической активностью и состоит, как указывает ВОЗ, в «серии положений, которые должны быть реализованы для того, чтобы вернуть пациента в лучшие физические и психические условия и социальные возможности, совместимые с жизнедеятельностью».
Что касается реабилитации кардиопатии, необходимо рассмотреть разные этапы:
- острая фаза;
- фаза выздоровления;
- фаза стабилизации.
Первые две стадии обычно лечатся в больнице и варьируются от ранней мобилизации, которая включает в себя дыхательные упражнения, до мобилизации конечностей до восстановления и первой прогулки по ровной земле, а затем вниз по лестнице. Все эти этапы постоянно контролируются с помощью мониторинга.
Когда через 6 недель человек переходит на стадию стабилизации, если нет противопоказаний, физическая активность будет постепенно увеличиваться за счет работы на велоэргометре или по свободному пути, все еще периодически используя специализированный контроль с записью электрокардиограммы во время запланированной деятельности. Первоначально пациент крутит педалью около 8 минут два раза в день при 50 кручениях педали в минуту при нагрузке 200 кг/мин (33 Вт) для постепенного перемещения через месяц до 15 минут с 60 кручениями в минуту и с нагрузкой 450 кг/мин (75 Вт).
Этап стабилизации занимает примерно два месяца и включает ежедневную работу в течение 15 минут и нагрузке 600 кг / мин (100 Вт).

Если человек предпочитает ходить или не имеет велоэргометра, он должен ходить в течение 12 минут и проходить около 800 метров. Через месяц он может отправиться на 20 минут и пройти 2 км, чтобы перейти через два месяца в программу, состоящую из ходьбы в течение 30 минут на 3 км.
Ишемическая болезнь сердца включает в себя все условия, при которых существует недостаточное снабжение кровью и кислородом сердечной мышцы. Наиболее частая причина — атеросклероз, характеризующийся наличием бляшек с высоким содержанием холестерина (атеромы) в коронарных артериях, способных затруднять или уменьшать поток крови. Ишемическая болезнь сердца представляет различные клинические проявления, такие как стабильная и нестабильная стенокардия и инфаркт миокарда.
Что такое ишемическая болезнь сердца?
Активность сердца характеризуется балансом между потребностями кислорода в сердечной мышце и потоком крови. Сердце, по сути, является органом, который использует большое количество кислорода для своего метаболизма. При наличии заболеваний или состояний, которые изменяют этот баланс, может произойти острое или хроническое, постоянное или временное снижение подачи кислорода (гипоксия или аноксия) и другие питательные вещества, которые, в свою очередь, могут повредить сердечную мышцу, уменьшая ее функциональность (сердечная недостаточность). Внезапная коронарная непроходимость может привести к инфаркту миокарда с высоким риском остановки кровообращения.
Следует помнить, что атеросклеротическая патология и ишемическая болезнь сердца являются основной причиной инвалидности в наше время.
Каковы причины ишемической болезни сердца?
Существуют причины ишемической болезни сердца и перечень предрасполагающих факторов, более известных, как факторы риска сердечно-сосудистых заболеваний.
Наиболее частыми причинами ишемической болезни сердца является атеросклероз — заболевание, которое затрагивает стенки кровеносных сосудов путем формирования липидов или фиброзных бляшек, которые растут, приводя к постепенному сокращению просвета или изъязвлению и резкому образованию сгустка. Атеросклероз коронарных артерий является наиболее распространенной причиной инфаркта миокарда.
Коронарные спазмы — относительно редкое состояние, которое приводит к внезапному и временному сокращению (спазму) мышц стенки артерии с уменьшением или обструкцией кровотока.
Сердечно-сосудистые факторы риска:
- Гиперхолестеринемия или повышенный уровень холестерина в крови, что пропорционально повышает риск развития атеросклероза.
- Артериальная гипертензия: «высокое кровяное давление» или артериальная гипертензия могут иметь различные причины и поражать значительную часть населения в возрасте старше 50 лет. Это связано с повышенной вероятностью развития атеросклероза и его осложнений.
- Диабет, который вместе с гипертонией и гиперхолестеринемией составляет метаболический синдром, представляет собой картину с высоким риском сердечной ишемии.
- Стресс.
- Сидячая работа.
- Ожирение.
- Генетическая предрасположенность.

Каковы симптомы ишемической болезни сердца?
Боль в груди (стенокардия), с давлением и болью в грудной клетке, которая может излучать в шею и челюсть. Так же возможны потение и одышка.
Как предотвратить ишемическую болезнь сердца?
Профилактика является самым важным оружием против ишемической болезни сердца. Она основана на здоровом образе жизни.
Прежде всего, необходимо избегать курения и придерживаться диеты с низким содержанием жира, богатой фруктами, овощами и целыми зернами. Необходимо ограничить или свести к минимуму возможности психофизического стресса и поддержать регулярную физическую деятельность. Все факторы риска сердечно-сосудистых заболеваний следует по возможности корректировать.
Диагностика
Диагностика ишемической болезни сердца требует инструментальных исследований, которые включают:
- Электрокардиограмму (ЭКГ): регистрирует электрическую активность сердца и позволяет выявить наличие аномалий, указывающих на миокардиальную ишемию. Холтер — это длительный мониторинг в течение 24 часов ЭКГ: при подозрении на стенокардию он позволяет регистрировать электрокардиограмму в повседневной жизни и особенно в тех контекстах, в которых пациент сообщает о симптоматике.
- Тест с нагрузкой: состоит из записи электрокардиограммы, когда пациент выполняет физические упражнения, проходя по беговой дорожке или крутя педали на велотренажере. Тест проводится в соответствии с предопределенными протоколами, целью которых является оценка функционального резерва коронарного кровообращения. Он прерывается при возникновении симптомов, в случае изменения ЭКГ или высокого кровяного давления или после достижения максимальной активности для этого пациента при отсутствии признаков и симптомов, указывающих на ишемию.
- Сцинтиграфия миокарда: это метод, используемый для оценки стрессовой ишемии у пациентов, у которых только электрокардиограмма не была бы адекватно интерпретирована. Также в этом случае пациент может выполнить осмотр с помощью велотренажера или беговой дорожки. Электрокардиографический мониторинг сопровождается внутривенным введением радиоактивного компонента, который локализуется в сердечной ткани, если кровоснабжение сердца является регулярным. Радиоактивный компонент излучает сигнал, который может быть обнаружен специальным устройством — гамма-камерой. Обнаружение радиокомпонента в условиях покоя и на вершине активности — знак того, что у пациента ишемия стресса. Тест позволяет не только диагностировать присутствие ишемии, но и получать более точную информацию о ее местонахождении и расширении. Тот же тест может быть выполнен путем создания искусственной ишемии с помощью специального препарата, а не с фактическими физическими упражнениями.
- Эхокардиограмма: это получение изображения, которое отображает структуры сердца и функционирование его сокращающихся частей. Устройство распределяет лучи ультразвука на грудной клетке, через катетер, лежащий на ее поверхности, и повторно продуцирует отраженный ультразвук, который возвращается к тому же катетеру после взаимодействия с различными компонентами сердечной структуры (миокард, клапаны, полости). Изображения в режиме реального времени также могут быть собраны во время теста с нагрузкой, предоставляя ценную информацию о способности сердца правильно функционировать во время физической активности. Подобно сцинтиграфии, эхокардиограмма также может быть записана после предоставления пациенту лекарственного средства, которое может вызвать возможную ишемию.
- Коронография или коронарная ангиография: это тест, который позволяет визуализировать коронарные сосуды через инъекцию рентгеноконтрастной среды внутрь них. Экзамен проводится в специальной радиологической комнате, где соблюдаются все необходимые меры стерильности. Инъекция контраста в коронарных артериях предполагает выборочную катетеризацию артерии и продвижение катетера к происхождению исследуемых сосудов.
- Сердечная КТ или компьютерная томография (КТ): является диагностическим визуализирующим тестом для оценки наличия кальцификаций из-за атеросклеротических бляшек в коронарных сосудах, что является косвенным показателем высокого риска развития крупной коронарной болезни. С помощью современных устройств, также управляющих внутривенным контрастным агентом, можно восстановить коронарный просвет и получить информацию о любом критическом сужении.
- Магнитно-резонансная терапия (МРТ) дает подробные изображения структуры сердца и кровеносных сосудов путем регистрации сигнала, проходящего от клеток, подвергнутых интенсивному магнитному излучению. Это позволяет оценить морфологию структур сердца, сердечную функцию и возможные изменения движения стенки, вторичные по отношению к фармакологически индуцированной ишемии (сердечный МРТ в состоянии стресса).
Лечение
Лечение ишемической болезни сердца направлено на восстановление кровотока в сердечной мышце. Это может быть достигнуто с помощью конкретных лекарств или с коронарной реваскуляризацией.
Медикаментозное лечение должно быть предложено кардиологом в сотрудничестве с лечащим врачом и может быть различным, в зависимости от профиля риска пациента и тяжести клинических признаков:
- Нитраты (нитроглицерин): это категория лекарств, используемых для стимулирования расширения коронарных артерий, что позволяет увеличить приток крови к сердцу.
- Аспирин: научные исследования показали, что он снижает вероятность сердечного приступа. Антиагрегационное действие этого препарата предотвращает образование тромбов. Те же действия также выполняются другими антиагрегантными препаратами (тиклопидином, клопидогрелем, прасугрелем и тикагрелором), которые можно вводить в качестве альтернативы или в сочетании с тем же аспирином в соответствии с различными клиническими состояниями.
- Бета-блокаторы: они замедляют сердцебиение и снижают кровяное давление, тем самым помогая уменьшить нагрузку на сердце, а следовательно, и потребность в кислороде.
- Статины: препараты для контроля холестерина, которые ограничивают производство и накопление на стенках артерий бляшек, замедляя развитие или прогрессирование атеросклероза.
- Антагонисты кальция: у них имеется сосудорасширяющее действие на коронарные артерии, что позволяет увеличить поток крови к сердцу.
При наличии некоторых форм ишемической болезни сердца может потребоваться интервенционное решение, которое включает в себя несколько вариантов:
- Чрескожная коронарная ангиопластика — операция, которая включает введение в коронарный просвет во время ангиографии небольшого баллона, обычно связанного с металлической сетчатой структурой (стентом), которая накачивается и расширяется при сужении артерии. Эта процедура улучшает кровоток вниз по течению, уменьшая или устраняя симптомы и ишемию.
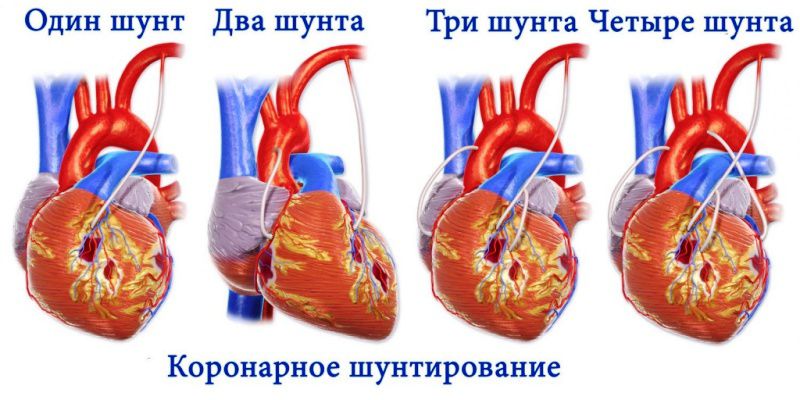
- Коронарное шунтирование — хирургическая процедура, которая включает в себя формирование сосудистых протоков (венозного или артериального происхождения), способных «обходить» точку сужения коронарных артерий, тем самым делая проходимой верхнюю часть ниже по течению от стеноза. Операция проводится с использованием различных методов работы с пациентом под общей анестезией и во многих случаях с поддержкой циркуляции вне тела.
Острый коронарный синдром или ишемическая болезнь сердца по-прежнему широко распространены в мире, а хроническая стабильная стенокардия является одним из наиболее распространенных клинических проявлений заболевания наряду с инфарктом миокарда. Наличие стенокардии указывает на значительно повышенный риск сердечно-сосудистых осложнений и имеет очень похожий прогноз по сравнению с инфарктом. Ишемическая болезнь сердца вызывает большую часть осложнений в виде сердечно-сосудистых заболеваний у мужского и женского пола. Хотя выживаемость пациентов с ишемической болезнью сердца с каждым годом улучшается, это заболевание имеет высокую распространенность и заболеваемость в сочетании со значительным влиянием социально-экономического фактора.
К сердечно-сосудистым факторам риска причисляют:
- диабет;
- гиперхолестеринемию;
- курение;
- гипертензию.
Образ жизни играет важную роль в профилактике и в качестве терапии, особенно при сочетании с правильной едой и соответствующими упражнениями.
Когда блокируется ветвь кровообращения, которая питает миокард, уменьшается количество кислорода, которое позволяет сердцу работать должным образом. Если блокировка сосуда продолжается длительно, в этом случае происходит сердечный приступ.
После сердечного приступа возникают проблемы с приведением в активность сердца с обширными последствиями для всего организма: боль в груди, неспособность дышать должным образом, слабость.
Стенокардия характеризуется давлением в груди, представляет собой выраженную, но временную боль, которая может распространяться на верхнюю часть брюшной полости. Причины возникают при плохом кровоснабжении миокарда с последующей недостаточной оксигенацией ткани сердца. Симптомы стенокардии обычно усугубляются физическими нагрузками.

Существуют различные типы недуга. Стабильная стенокардия является наиболее частым явлением, распространенность стабильной стенокардии составляет около 2%. Основываясь на статистике, чаще страдают пациенты зрелого возраста. Недуг отличается большей распространенностью женщин по сравнению со случаями, наблюдаемыми кардиологами: средний возраст составляет около 75 лет против 61 у мужчин, причем страдает от недуга около 53% женщин против 42% среди мужчин.
Препараты
Терапия играет важную роль в изменении клинического течения. В частности, бета — блокаторы снижают смертность у пациентов с ишемической болезнью сердца. Амлодипин может быть использован в качестве монотерапии или в комбинации с другими антиангинальными препаратами у больных стенокардией, которые не реагируют на лечение с бета-блокаторы или нитраты.
Клопидогрель показан для профилактики атеротромбоза у взрослых пациентов, перенесших операцию с установкой стента после чрескожной коронарной пункции в сочетании с ацетилсалициловой кислотой. Он также используется для профилактики атеротромботических и тромбоэмболических осложнений при фибрилляции предсердий, что является компромиссным решением в отношении системы электропроводности сердечных камер, в данном случае предсердий.
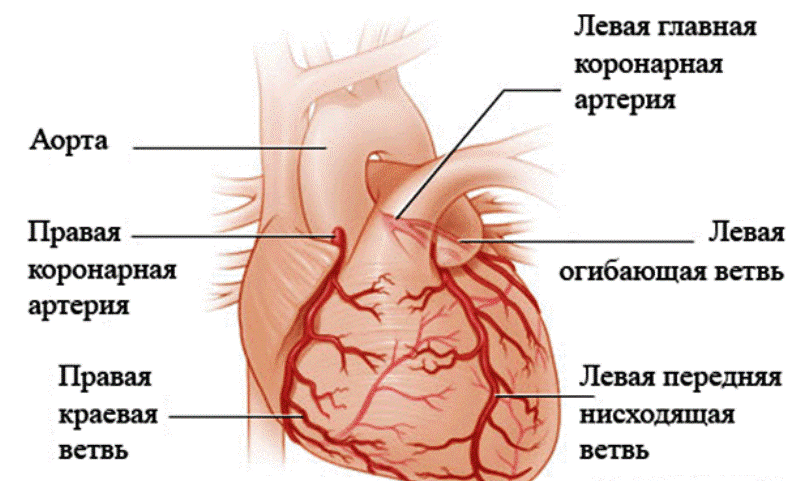
Коронарные артерии — это сосуды, предназначенные для питания сердца.
Они идут отдельно от начального сегмента аорты (правого коронарного и левого коронарного) и от поверхности сердца проникают внутрь миокарда, широко разветвляясь.
Частые вопросы и ответы на них
Болезнь описываемая в этой статье достаточно распространенная и в тоже время достаточно сложная, поэтому у многих людей, которых волнует данная проблема накопилось немало вопросов на которые мы постараемся дать исчерпывающие ответы.
Что такое коронаропатии?
Все это — патологии коронарных органов, которые нарушают циркуляцию сердечной ткани. Учитывая, что сердце находится в непрерывной деятельности и что эта постоянная работа включает в себя огромное потребление энергии, понятно, как миокард нуждается в хорошем кровоснабжении и что это можно обеспечить только благодаря правильному функционированию коронарных артерий.
Что такое коронарная недостаточность?
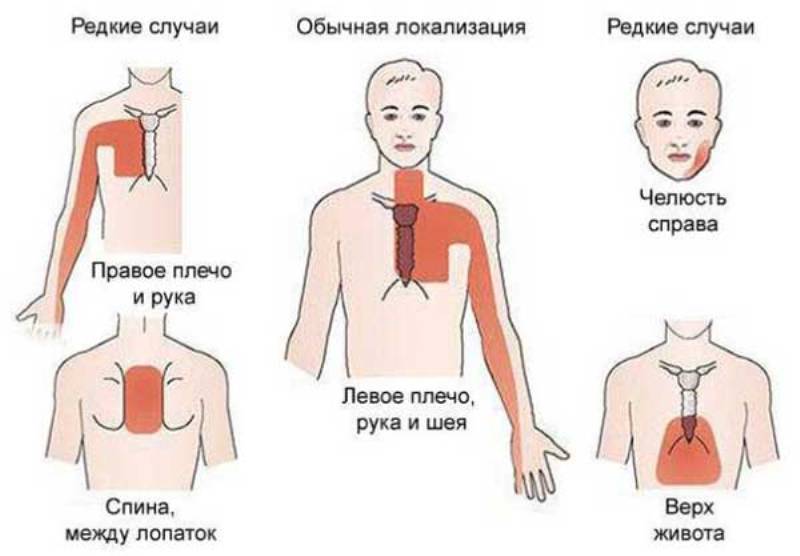
Этот термин определяет конкретное условие того, что коронарные артерии после процесса сужения (стеноза) больше не способны обеспечить достаточное кровоснабжение миокарда. Следовательно, он не может работать с необходимой энергией. В таком случае сердце генерирует как бы сигнал тревоги, который может проявляться как резкая, внезапная боль или ощущение сдавления в груди, как правило, ниже грудной кости. Боль может также излучаться в другие части тела, например:
- в спину;
- руки;
- шею;
- челюсти;
- пупочную область (эпигастрий).
Во многих случаях она может также возникать в результате перенапряжения. Этот симптом, который исчезает, если пациент наблюдает отдыхает и избегает любого физического напряжения, обычно называется стенокардией.
Что подразумевается под коронарной окклюзией и инфарктом миокарда?
Коронарная окклюзия определяется, как полное прерывание кровотока в ветви самих коронарных артерий, вследствие этого более или менее расширенная часть миокарда больше не получает кровь и подвергается некрозу, то есть страдает его жизненно важная функция. В такой ситуации говорят про инфаркт миокарда. Если окклюзия влияет на большую ветвь коронарных артерий, остается довольно большая часть сердечной мышцы, если закупорка вместо этого производится во вторичной ветви, то ущерб, ограничен небольшой частью миокарда. Эта последовательность событий определяется на общем языке «сердечный приступ».
В чем причина коронарной окклюзии?
Как правило, из сгустка крови (тромба), которая обычно образуется в точке на стенке артерии, уже измененной атеросклерозом: в этом случае она называется коронарным тромбозом.
Факторы влияющие на дальнейшую жизнь человека, страдающего сердечным приступом:
- возраст и общие состояния здоровья;
- наличие или отсутствие ранее существовавшего сердечного поражения;
- степень поврежденной части миокарда;
- расширение оставшейся части миокарда;
- появление сердечной аритмии;
- образование тромбов в кардиальных полостях, которые могут отсоединяться от стенки и транспортироваться в другие части тела;
- любое разрывание ослабленной стенки сердца;
- дефекты сердечных клапанов;
- вероятность того, что та же самая болезнь, которая вызвала инфаркт, может повлиять на другие коронарные ветви.
В какой степени коронарная недостаточность или «стенокардия» вредны для общего состояния пациента?
Как упоминалось ранее, термин «стенокардия» относится к симптоматическому комплексу, который обычно проявляется при наличии коронарной недостаточности. Эти расстройства могут возникать с различной степенью тяжести от случая к случаю и зависят от степени ишемической болезни сердца.
В более мягких случаях боли в грудной клетке появляются только после тяжелых усилий, в самых суровых — даже в состоянии покоя. Во всех случаях, однако, необходимо, чтобы пациент находился под строгим медицинским наблюдением и скрупулезно и регулярно придерживался назначенной терапии.
Можно ли предотвратить приступы стенокардии?
До некоторой степени, да. Ведение правильной жизни, без психического или физического стресса, отказ от курения сигарет и принятия соответствующих лекарств.

Могут ли коронаропатии лечиться хирургически?
Да. Когда лекарств недостаточно для предотвращения приступов стенокардии, необходимо вмешаться хирургическим путем, применяя так называемый аортокоронарный обход, благодаря постоянному совершенствованию методов это вмешательство позволяет большей части коронарных сосудов вернуться к нормальной функции. В соответствующих случаях в настоящее время применяется менее агрессивная техника, ангиопластика, которая позволяет освобождать коронарные артерии.
Как лечить сердечный приступ?
Прежде всего, все лица, пострадавшие от инфаркта миокарда, должны быть госпитализированы как можно скорее в специальные больничные палаты под названием «Отделения интенсивной терапии коронарных артерий», чтобы их можно было держать под пристальным наблюдением, и поэтому можно предотвратить возникновение серьезных осложнений. На начальном этапе заболевания субъекты должны соблюдать полный постельный режим и максимально избегать психических напряжений. Лекарства, которые вводятся на ранних стадиях инфаркта, различны: прежде всего это:
- фибринолитические препараты;
- анальгетики, чтобы успокоить боль;
- лекарства, которые расширяют коронарные артерии;
- сосудорасширяющие средства;
- бета — блокаторы;
- антикоагулянтные препараты.
Существуют ли какие-либо средства, которые могут предотвратить развитие сердечного приступа после того, как атака уже началась?
Да, и это результат недавнего медицинского прогресса.
В настоящее время существует возможность введения в вену или даже непосредственно в коронарную артерию вещества, способного в большинстве случаев растворять сформированный тромб.
Однако это вещество, урокиназа, может быть введено только в том случае, если атака началась в течение нескольких часов. Фактор времени, следует подчеркнуть, так как он необходим для преодоления сердечного приступа. Фибринолитическая терапия, для которой используются тромболитические препараты, такие как урокиназа (препараты, способные растворять сгустки, которые засоряют коронарный просвет вместе с содержащимся в них фибрином), на самом деле эффективна в первые шесть часов после появления симптомов.
После достижения тромболизиса антиагрегантная и антикоагулянтная терапия должны применяться с такими препаратами, как аспирин и гепарин, чтобы снизить риск коронарного воспаления. Наконец, есть возможность подвергнуть человека, пострадавшего от инфаркта, немедленной обходной операции или ангиопластике.
Почему так важно поддерживать постельный режим и ограничивать физическую активность?
Поскольку ограниченная деятельность означает меньшую работу сердца для циркуляции кровотока; разница между количеством энергии, потребляемой сердцем в условиях покоя и во время нормальной деятельности, довольно сильна.
Согласно самым современным теориям, иммобилизация в кровати необходима только в течение недели; далее вы должны постепенно возобновить физическую активность, например, сидя в кресле в течение нескольких часов и так далее. Реабилитация инфарктов теперь может быть реализована в специальных центрах. Она включает, помимо обычной фармакологической терапии, физиотерапию и психологическую помощь.

К работе можно вернуться через два месяца после инцидента, но постепенно активизировать деятельность, в случае частых стрессовых ситуаций целесообразно сменить рабочее место.
Большинство людей могут и даже должны возобновить работу после сердечного приступа, но избегать усилий и напряженности, как психологических, так и физических.
Что такое антикоагулянты?
Соединения, которые ингибируют нормальную способность к коагуляции крови (наиболее часто используются гепарин и дикумарин).
Тромбоз коронарных артерий также лечится антикоагулянтами и они необходимы:
- для предотвращения распространения тромба в коронарные артерии в другие кровеносные сосуды и, следовательно, дальнейшего ухудшения кровообращения коронарных артерий;
- во избежание образования тромба в эндокарде и в венах ног.
Фактически, эти сгустки могут отсоединяться, а затем транспортироваться с кровотоком в другие сосуды с последующей опасностью обструкции или эмболии. Недавно тромбопластин был идентифицирован как ключевой фактор в генезе тромба у субъектов, страдающих стенокардией.
Можно ли прогнозировать сердечные приступы?
Не всегда. Во многих случаях, казалось бы, здоровые люди внезапно подвергаются кризу, и электрокардиограмма показывает совершенно нормальные данные непосредственно перед атакой. Однако есть случаи, когда за недели или месяцы до острой атаки появляются предупреждающие знаки, такие как боли в груди.
После сердечного инфаркта можно жить долго?
Да, однако необходимо соблюдать правильный образ жизни, находиться под наблюдением врача и принимать предписанные лекарства. В этих условиях, если ущерб сердцу не был особенно тяжелым, прогноз для жизни хороший.

Мужчины более склонны к сердечному приступу, чем женщины?
Да, тенденция к заболеваниям коронарных артерий в три раза выше у мужчин, чем у женщин. Однако через пятьдесят лет заболеваемость коронарным тромбозом у женщин значительно возрастает.
Какую роль играет эмоциональный стресс при появлении сердечного приступа?
Эмоциональный стресс может способствовать возникновению сердечного приступа, но обычно это не единственная и не основная причина.
Можно ли избежать сердечного приступа?
Профилактика важна, связанная с оценкой общего риска, которому подвергается человек.
Основными факторами риска, которые необходимо рассмотреть, являются курение, гипертония и гиперхолестеринемия.
Может ли инфаркт миокарда быть связан с инфекционными заболеваниями?
Поскольку упомянутые выше факторы риска не обнаружены у 50% пациентов с сердечным приступом, была высказана гипотеза о том, что в таких случаях инфаркт может иметь инфекционный генез. Бактерии Helicobacter pylori и Clamydia были идентифицированы в атероматозных бляшках, которые препятствуют коронарному кровотоку.
Существует ли наследственная предрасположенность к коронаропатиям?
В некоторых случаях, по-видимому, существует наследственная тенденция, которая, однако, не должна рассматриваться как единственная и исключительная причина заболевания.
Физические усилия влияют на появление болезни коронарной артерии?
В целом, физические усилия не являются определяющим фактором в начале сердечных приступов. В некоторых случаях, однако, это происходит во время или вскоре после сильных физических усилий, в такой ситуации, вероятно, существовала или уже существует болезнь коронарных артерий. Она может быть не идентифицированной ранее и, следовательно, приходится говорить про определенную предрасположенность к сердечному приступу.
Какие факторы стимулируют предрасположенность к коронаропатиям?
Диабет, высокое кровяное давление, увеличенный уровень холестерина (гиперхолестеринемия), ожирение и привычка курить много.

Что такое холестерин?
Это компонент липидного метаболизма тела, присутствующий во всех тканях животных, общий уровень которого должен содержаться в максимальном пределе до 240 мг/дл.
Использование новых лекарств, особенно статинов, против гиперхолестеринемии оказалось очень полезным в предотвращении повторного сердечного приступа, инсульта и осложнений ишемической болезни сердца.
Появление заболевания коронарной артерии также, по-видимому, связано с различными привычками питания, например диетой, богатой насыщенными жирными кислотами или продуктами с высоким содержанием холестерина.
Какое влияние оказывает курение на болезнь коронарной артерии?
Сегодня общепринято мнение, что при прочих равных условиях шансы быть затронутыми этими заболеваниями тем больше, чем больше вы курите. Однако установлено, что при наличии коронарной патологии надо полностью отказаться от сигарет.
Видео «Популярно об ИБС»
В этом видео рассказывает об хронической ишемической болезни сердца. Затронуты темы диагностирования, профилактики и лечения.