Что такое АКС ИБС и каковы его симптомы

Ишемическая болезнь сердца (ИБС) по своей патофизиологической природе представляет собой несоответствие между потребностями мышц миокарда и количеством крови, передаваемым коронарной артерией.
Ишемия наблюдается в миокарде, что приводит к основному симптому заболевания — боли.
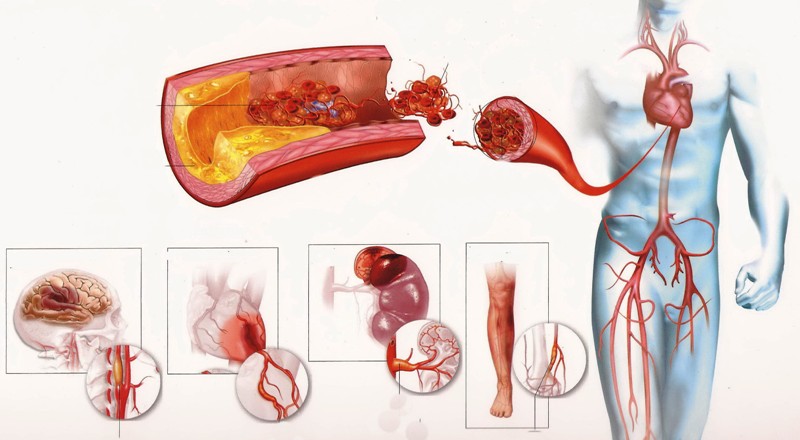
Что значит АКС
При ИБС можно часто увидеть приписку АКС (абдоминальный компартмент-
синдром). Это ишемические изменения, которые провоцируют атеросклеротический кардиосклероз. Проходит он годами, незаметно. Когда сердечная мышца подвергается существенным изменениям, этот недуг дает о себе знать.
Симптоматика может отличаться, в зависимости от характера протекания процесса. Если имеют место очаговые симптомы, это мерцательная аритмия, экстрасистолия и брадикардия. При диффузном обнаруживаются слабость сердечной мышцы и глухие тоны. На ЭКГ фиксируется изменение зубца Т возможна ишемия передней стенки, снижение вольтажа зубцов, смещение оси влево, блокада и аритмии. При помощи УЗИ появляются большие размеры сердца, расширение полостей, тонкие стенки. Выброс снижается. Одновременно с этим наблюдается недостаточность клапанов, митрального и аортального. На рентгене видна кардиомегалия. Примечательно, что в официальной классификации ишемии отсутствует АКС.
Многие пациенты хотят понять, что это такое и насколько опасно. На самом деле, чтобы поставить диагноз АКС, достаточно выявить в анамнезе возраст старше 50 лет и жалобы на дискомфорт в зоне грудины в проекции сердца.
При этом в МКБ-10 нет такого понятия. На самом деле не обязательно, чтобы человек жаловался на боль, так как атрофия может быть абсолютно естественной и не дающей себе никак знать. Изменения миокарда могут произойти с возрастом.
Причины
Они могут скрываться в повреждении артерий и миокардиальной структуры. Что сюда относится:
- атеросклероз коронарных артерий, ведущих к их стенозу;
- коронарный спазм;
- заболевание мелких сосудов грудной клетки;
- врожденные миокардиальные мосты (редко).
Факторы со стороны миокарда:
- гипертрофия миокарда;
- увеличенное давление во время диастолы (время, когда коронарные артерии наполнены кровью);
- артериальная гипертензия;
- тахикардия.
Говоря об ишемической болезни сердца и атеросклерозе, необходимо указать факторы риска развития последних. Факторами риска атеросклероза являются ситуации, на которые нельзя влиять: генетическая предрасположенность, возраст, мужской пол. Есть и изменяемые ситуации. В свою очередь, изменяемыми факторами являются факторы первого порядка или наиболее важные:
- нарушения метаболизма жиров (дислипопротеинемии);
- увеличенное артериальное давление (гипертония);
- сахарный диабет;
- курение.
Факторы риска второго порядка:
- ожирение;
- недостаточная двигательная активность;
- эмоциональный стресс и т. д.

Какие изменения происходят при болезни?
Нарушения, вызванные атеросклерозом коронарных сосудов, выражаются в сокращении просвета сосудов до их полной окклюзии и создании условий тромбоза в атеросклеротических бляшках, которые нестабильны.
Вышеуказанные факторы риска работают вместе или по отдельности, что приводит к накоплению липидов в коронарных сосудах, это так называемые атеросклеротические бляшки.
Когда они не имеют большого размера, они не вызывают никаких симптомов. С увеличением их размера, вызванного действием факторов риска, просвет сужается до такой степени, что появляется ишемическая боль.
В зависимости от тяжести повреждения коронарной артерии, наблюдается несколько степеней тяжести:
- Первая степень — сужение на 25-49%;
- Вторая степень — сужение на 50-74%;
- Третья степень — сужение на 75-99% — критическая стадия, появление симптомов;
- Четвертая степень — 100% полная окклюзия.
Каковы симптомы?
Основной симптом — боль в груди в результате обратимой ишемии миокарда. В свою очередь, стенокардия разделяется на стабильную, при которой обострения происходят регулярно и по типичному механизму. Симптом проходит после соответствующего лечения или прекращения физической активности и эмоционального напряжения. Для нестабильной стенокардии симптоматика характеризуется увеличением интенсивности боли и частоты приступов, также наличием дрожи в покое. Любая первичная стенокардия рассматривается как нестабильная.

Изменения сердца происходят абсолютно естественно, так как возможности организма страдают по мере его старения. Ишемия задней стенки сердца часто поражает область левого желудочка, как наиболее нагруженную зону. Также может быть установлена ишемия нижней стенки сердца.
Особые формы:
- Стенокардия Принцметала: обратимая форма с изменениями ЭКГ, но без изменений активности ферментов.
- Переходная стенокардия: появляется в начале нагрузки, после чего симптомы устраняются.
- Стенокардия в лежачем положении: кризы обычно происходят ночью во время сна.
- Инфаркт миокарда (из-за его важности рассматривается отдельно).
- Ишемическое поражение миокардиальной мышцы, сердечная недостаточность левого желудочка вследствие ИБС.
- ИБС с нарушениями сердечного ритма.
- Внезапная сердечная смерть.
Как производится диагноз?
Диагноз ставится на основе характерных симптомов (стенокардии). Однако не следует забывать, что значительная часть ишемической болезни сопровождается болезненностью, поэтому применяют ряд инструментальных методов исследования.
В первую очередь можно поставить электрокардиографическую запись (ЭКГ), поскольку важно сравнить записи, сделанные в покое с теми, которые осуществляются после физических упражнений.
В таких записях удается зарегистрировать соответствующие изменения. Их удается зафиксировать ультразвуком, а также радиоизотопными исследованиями. Диагноз окончательно диагностируется с помощью рентгена и коронарографии. Через специальный доступ контраст вводится в коронарные артерии, тем самым выявляя состояние артериальной проходимости. Это исследование является инвазивным.
С чем все начинается?
Определенные болезни и состояния могут предрасполагать к боли в груди:
- аортальные пороки;
- пролапс митрального клапана;
- гипертрофическая кардиомиопатия;
- перикардит;
- боль в груди несердечного происхождения:
- легочная эмболия;
- плеврит;
- болезнь Борнхольма;
- медиастинит;
- заболевания пищевода;
- заболевания ребер и позвоночника;
- синдром Титце — боль и отек в этой части ребра, расположенный между костью и хрящом;
- острый панкреатит;
- желчные колики;
- синдром Да Коста — функциональная боль (безвредная).
Нестабильная стенокардия обязательно лечится в стационаре, подобно инфаркту миокарда.
Основной группой препаратов для лечения стабильной стенокардии являются нитропрепараты. Рассматривать можно бета-блокаторы и антагонисты кальция. Тромбоэмболии следует предотвращать тромбоцитарными антиагрегантами.
Методы реваскуляризации:
- расширитель катетер с баллоном на конце;
- имплантация стента;
- ангиопластика;
- коронарная хирургия.
Как защитить сердце?
Исключая факторы риска возникновения атеросклероза, обеспечивается первичная профилактика ишемической болезни сердца.
Каковы рекомендации после установки стента?
В случае возникновения проблем, для предотвращения осложнений требуется вторичная профилактика, которая включает следующие меры:
- запрет курения;
- контроль и коррекция дислипопротеинемии, диабета, гипертонии;
- нормализация веса и оптимизация физической активности (под наблюдением врача);
- умеренное употребление алкоголя и прием витамина Е.

Ишемическая болезнь сердца (ИБС) является одной из наиболее распространенных причин инвалидности людей разного возраста. В последние годы заболеваемость этой болезнью возрастает в нашей стране, и она затрагивает более молодые возрастные группы. Около 50-75% умерших от сердечно-сосудистых заболеваний были больны ИБС.
Недуг характеризуется накоплением жировых отложений в коронарных артериях. Эти отложения могут накапливаться в детском возрасте, но процесс развивается с возрастом.
Факторы риска развития:
- повышенный уровень ЛПНП-холестерина (неблагоприятен, как и снижение уровня холестерина ЛПВП. Хорошего холестерина);
- повышенное кровяное давление (гипертония);
- снижение физической активности;
- курение;
- ожирение;
- сахарный диабет;
- семейная история болезни;
- возраст;
- увеличение приема алкоголя.
Контроль факторов риска является наиболее важным для предотвращения развития болезни.
Классификация клинических форм:
- стабильная стенокардия;
- нестабильная стенокардия;
- постинфарктный кардиосклероз;
- тихая ишемия миокарда — безболезненные приступы;
- инфаркт миокарда;
- ИБС с преобладанием или изолированным возникновением сбоев ритма и / или нарушений проводимости сердца без других клинических симптомов;
- внезапная сердечная смерть;
- коронарный атеросклероз без приступов ишемии миокарда и без клинических симптомов (бессимптомный, скрытый тип).
Симптомы зависят от тяжести заболевания. У некоторых пациентов нет жалоб. У них имеется так называемая «тихая ишемия миокарда», у других есть эпизоды умеренной боли в груди, чаще всего связанные с физическими нагрузками. У отдельных людей обнаруживается тяжелая и длительная боль в груди. Когда есть жалобы, они могут ощущаться иначе, чем у любого пациента. Наиболее распространенные жалобы включают:
- тяжесть, сжатие или боль в груди либо за грудиной;
- боль, переходящая на руки, спину, шею или челюсть;
- нехватка воздуха;
- усталость или слабость;
- боли в животе.

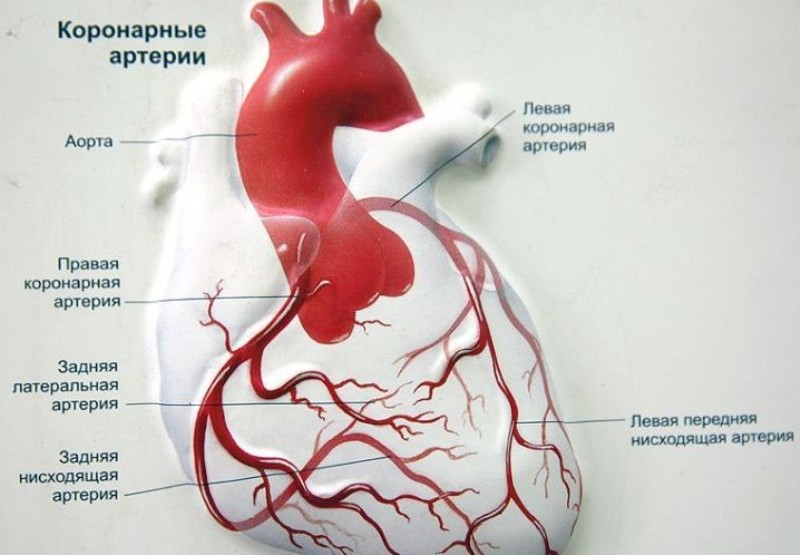
Что такое коронарные артерии?
Коронарные артерии доставляют кровь в сердечную мышцу. Как и все другие ткани в организме человека, сердечная мышца нуждается в кислороде для функционирования, а для его обеспечения необходим кислород. Коронарные артерии делятся на 2 основных типа: левая, правая.
Левая коронарная артерия поставляет кровь в левую сторону сердца, а ее ветвь — боковую стенку и нижнюю область. Правая коронарная артерия поставляет кровь в правый желудочек, правый атриум (предсердие), синусовый узел (необходим для контроля сердечного ритма) и атрио-вентрикулярный узел (отвечает за электрическую проводимость).
Фактически ишемия передней стенки сердца проявляет себя теми же симптомами, что и поражение нижней стенки желудочка. Примечательно, что инфаркт сможет локализоваться в перегородочной области нижней камеры сердца.
Почему коронарные артерии так важны?
Коронарные артерии снабжают кровью сердечную мышцу. Всякое заболевание коронарной артерии уменьшает поступление кислорода и питательных веществ к сердцу, что может привести к некрозу части его стенки.
Атеросклероз (накопление бляшек) на внутренней стороне артерии, вызывающей сужение просвета, является наиболее распространенной причиной сердечных заболеваний.
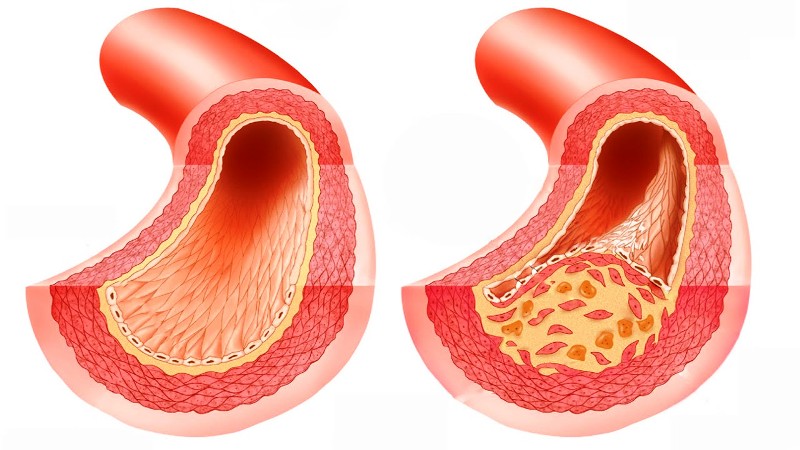
Как диагностировать ИБС?
В дополнение к подробной истории болезни и детальному физическому обследованию проводятся и некоторые из следующих тестов:
- Электрокардиограмма — это тест, который определяет электрическую активность и может указывать на наличие повреждений сердечной мышцы и нарушений сердечного ритма.
- Эхокардиография — ультразвуковое исследование сердца, которое оценивает размеры и объем сердечных полостей, функцию накачки сердца, повреждение сердечных клапанов.
- Испытание функции миокарда под нагрузкой/стресс-тест — осуществляется посредством дозированной физической нагрузки, чаще всего на велосипеде или беговой дорожке, — с контролем ЭКГ и артериального давления на этапе нагрузки и восстановления.
- Катетеризация сердца — при данном исследовании делают рентгеновские снимки коронарных артерий после инъекции в них контраста для визуализации, чтобы обнаружить присутствие сужения и обструкции, а также наличия врожденных аномалий.

Методы лечения
Они будут предложены вашим кардиологом в зависимости от:
- вашего возраста, общего состояния здоровья и истории болезни;
- степени развития болезни;
- вашей переносимости конкретных лекарств, процедур или терапии;
- ожидаемого хода заболевания;
- вашего мнения или предпочтений.
Лечение может включать:
- Коррекцию факторов риска. Факторами риска, которые могут быть изменены, являются: курение; неудовлетворительный контроль артериального давления, холестериновый профиль, уровень сахара в крови; снижение массы тела; повышенная двигательная активность;
- Лекарства
Лекарства, используемые для лечения:
- Антиагреганты — лекарства, снижающие риск образования тромбов. В эту группу входят аспирин, клопидогрель, тиклопидин.
- Статины — препараты, которые снижают уровень липидов (жиров) в крови и показатели холестерина ЛПНП. Статины являются группой наиболее широко используемых препаратов; также применяют секвестранты и препараты группы никотиновой кислоты.
- Антигипертензивные препараты, снижающие кровяное давление. Существуют различные группы лекарств, которые снижают кровяное давление теми или иными механизмами:
- Анальгетики, которые уменьшают боль в груди — нитроглицерин;
- Лекарства, которые регулируют сердечный ритм и пониженное кровяное давление — B-блокаторы;
- Медикаменты, которые улучшают функцию сердца — ингибиторы АПФ.
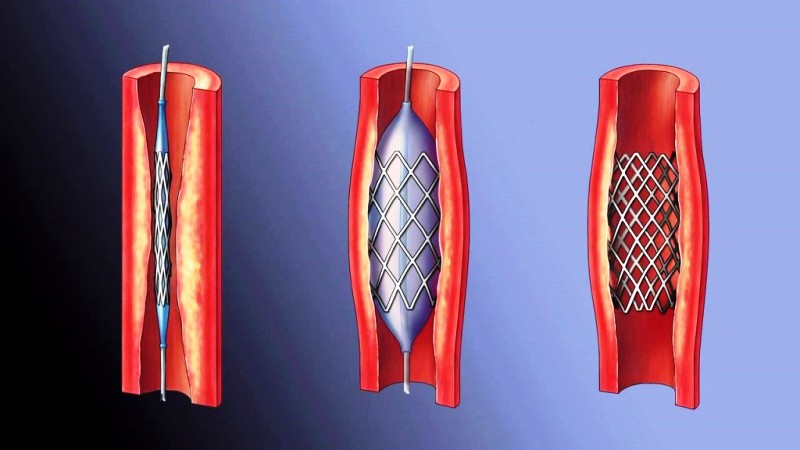
Инвазивные методы лечения — чрескожная ангиопластика
Эта процедура проводит «расширение» или «открытие» суженной или закупоренной коронарной артерии и восстанавливает приток крови к сердечной мышце. Есть несколько способов для ее осуществления — они часто объединены в одну процедуру:
- баллонная ангиопластика — расширение небольшого баллона с заданным давлением в точке сужения коронарной артерии;
- имплантация металлического стента / специальной тонкой пружины / в коронарной артерии, который сохраняет ее просвет открытым. Недостаток металлического стента — до 20% вероятности возможного развития рестеноза — сужения в области имплантированного стента.
- имплантация специального стента, обработанного лекарственным средством, которое предотвращает развитие рестеноза;
- атерэктомия — удаление путем разрезания бляшек, накопленных в артерии.
Диагностика стабильной ИБС
Для диагностики стабильной ИБС имеется ряд рекомендаций.
Прежде всего, осуществляется сбор информации и физический осмотр для оценки вероятности ИБС. В первом эпизоде криза следует отличать стабильную стенокардию от нестабильной.
Тип дальнейшего исследования следует выбирать в ходе обсуждения между пациентом и клиницистом, и пациент должен быть проинформирован о преимуществах и возможных рисках и стоимости тестов.
Электрокардиография (ЭКГ) в покое рекомендуется для всех пациентов, у которых нет явной несердечной причины боли в груди.
Широким применением в диагностике ишемической болезни сердца отличаются функциональные неинвазивные тесты:
- ЭКГ;
- стресс-эхокардиография;
- радионуклидные исследования — ОФЭКТ (однофотонная эмиссионная компьютерная томография);
- ПЭТ (позитронно-эмиссионная томография);
- магнитно-резонансная томография сердца.
Рекомендуется проводить функциональные тесты у пациентов с симптомами ХОБЛ> 5%. При более низком риске существует высокая частота ложных срабатываний.
Стандартный тест ЭКГ под действием стресса является прежде всего диагностическим средством у пациентов, имеющим нарушения проводимости, значительные изменения в сегменте ST.
У больных с умеренным и высоким риском ишемической болезни сердца ЭКГ неинформативно, а потому тест с нагрузкой для них лучше. Тем, для кого невозможна нагрузка (например, из-за заболевания опорно-двигательной системы), рекомендуются эхокардиография или радионуклидное исследование. Повторение функциональных исследований не рекомендуется, кроме случаев изменения клинического статуса.
Коронарная ангиография используется для неинвазивной оценки коронарной анатомии. Метод имеет высокую чувствительность (93-97%) и специфичность (80-90%) для выявления обструктивной болезни коронарных артерий. На точность исследования влияют качество изображения, коронарная кальцификация и индекс массы тела (ИМТ).
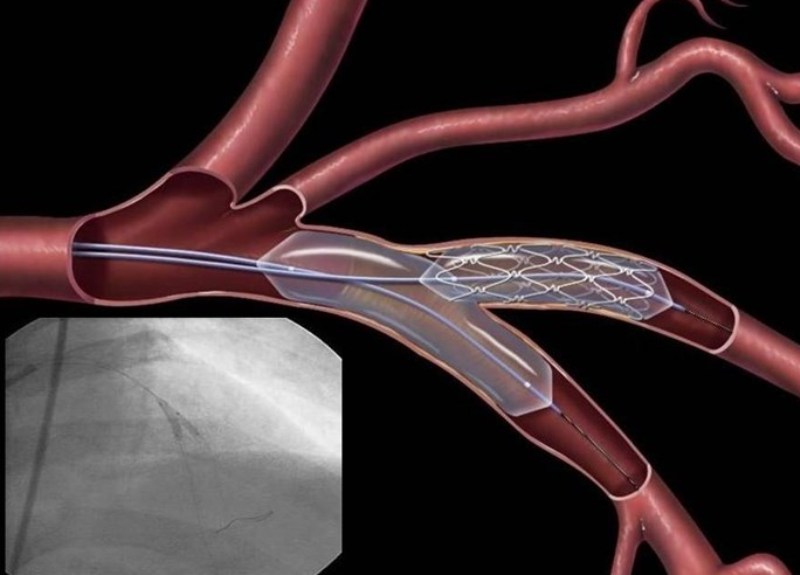
Основным преимуществом над функциональными неинвазивными исследованиями является высокая отрицательная прогностическая ценность исследования обструктивной болезни коронарной артерии.
Данные следует интерпретировать вместе с теми, что были получены после функциональных тестов, так как не каждое обструктивное коронарное поражение приводит к ишемии, а с другой стороны, ишемия миокарда может присутствовать, и никакого существенного стеноза при этом не обнаруживается.
Некоторые исследователи используют метод для оценки риска у бессимптомных пациентов, согласно новым данным, частота ложноотрицательных результатов высока, особенно у молодых пациентов с обструкцией коронарных сосудов, но с бляшками на стадии кальцинации.
Пациентам с подтвержденной болезнью коронарной артерии или инфарктом миокарда (ИМ), рекомендуется Допплер-эхокардиография в покое для оценки функции левого желудочка, а именно систолической и диастолической функции. Метод применяется и для обнаружения повреждения миокарда, клапанов сердца, перикарда.
Исследование также полезно для бессимптомных пациентов с высоким риском ИБС (диабет, гипертония) и в условиях аномальной ЭКГ. Исследование радионуклидов применимо к оценке состояния у пациентов с перенесенным ИМ, когда нет признаков сердечной недостаточности или повреждения клапанов.
Допплерография в комбинации с УЗИ не рекомендуются пациентам с нормальной ЭКГ без симптомов ИМ или сердечной недостаточности. Также не обязательно регулярно проводить эти исследования у пациентов, у которых нет клинического статуса.
Несмотря на растущие возможности неинвазивной диагностики, коронарная ангиография остается «золотым стандартом», поскольку она обеспечивает точную оценку наличия и степени коронарной болезни и позволяет планировать чрескожную или хирургическую реваскуляризацию.
Такой ангиографии в качестве первого диагностического теста подвергаются пациенты с ИБС, вероятной остановкой сердца или угрожающей жизнью желудочковой аритмией.
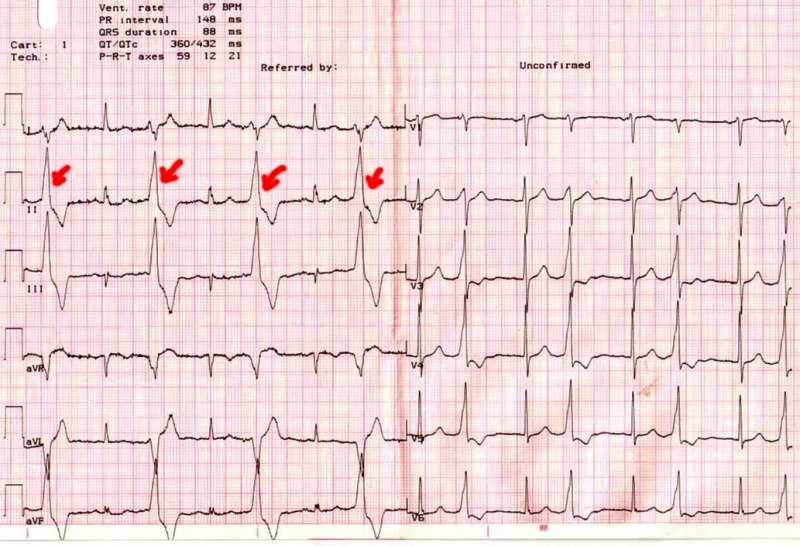
После подтвержденной ИБС проведение инвазивных функциональных тестов рекомендуется, когда преимуществ от нее больше, чем рисков.
Не рекомендуется процедура у больных, отказавшихся самостоятельно от такой манипуляции или имеющим противопоказания для реваскуляризации, а также в бессимптомных случаях без признаков ишемии по данным функциональных исследований.
Лечение стабильной ИБС
Сегодня практикуется набор рекомендаций для терапевтического подхода при ишемической болезни сердца. Цель терапии при стабильной ишемической болезни сердца состоит в том, чтобы уменьшить вероятность осложнений этой болезни. Также надо обеспечить улучшение состояния здоровья и функциональных возможностей.
Первоначальные рекомендуемые меры сосредоточены на пациенте и направлены на изменение вредных факторов:
- диета и потеря веса, регулярная физическая активность;
- прекращение курения;
- суточное потребление ацетилсалициловой кислоты (ASA) — от 75 до 162 мг;
- умеренная доза статинов;
- антигипертензивная терапия с целевым значением артериального давления <140/90 мм рт. ст.;
- контроль уровня глюкозы в крови (для диабетиков).
Рекомендации — максимально использовать консервативные варианты лечения, прежде чем обсуждать чрескожную и другие типы хирургии даже у пациентов с установленной ишемией.
Чтобы контролировать липидный статус, прежде всего, предписываются меры по изменению образа жизни — ежедневная физическая активность и снижение веса. Рекомендуется диета с уменьшенным потреблением насыщенных жиров (<7% калорий) и трансжирных кислот (<1% от количества калорий) и поддержание холестерина ниже 5,2 ммоль/л.
При отсутствии противопоказаний рекомендуется использовать статины в средней или высокой дозировке. Те, кто не переносят терапию статинами, могут лечиться секвестрантами желчных кислот или ниацином.
Артериальная гипертензия является важным независимым фактором риска сердечно-сосудистых событий. Лечение начинается с общего образа жизни и питания — увеличение физической активности, снижение потребления алкоголя и соли, увеличение потребления свежих фруктов и овощей и продуктов с низким содержанием жиров.

У пациентов с ИБС и АГ более 140/90 мм рт.ст., антигипертензивная терапия должна начинаться после проведенной диеты или в дополнение к диетическим мерам. Конкретно антигипертензивная терапия может включать ингибиторы АПФ и / или бета-блокаторы, тиазидный диуретик, антагонист кальция. Она должна учитывать индивидуальные характеристики пациента.
При диабете с ИБС контроль гипергликемии необходим для ограничения прогрессирования сердечно-сосудистых заболеваний и предотвращения осложнений. Для пациентов с диабетом 2 типа уровень гликированного гемоглобина должен поддерживаться ниже 7%.
Целевые значения между 7 и 9% подходят для пожилых пациентов с установленной гипогликемией и наличием микрососудистых и макрососудистых осложнений. Для достижения целевых уровней рекомендуется начать фармакотерапию. При ИБС противопоказано лечение росиглитазоном — это лекарство в недавнем прошлом запрещено в ЕС.
Пациентам с ИБС рекомендуется выполнять ежедневные физические упражнения. Им стоит сосредоточиться на аэробных упражнениях (30-60 минут). Также рекомендуется увеличить физическую активность в повседневной жизни — ходить, работать в саду или дома. Для пациентов с повышенным риском рекомендуется сердечная реабилитация.
Вес тела и окружность талии следует измерять при каждом клиническом обследовании, и врач должен поощрять снижение веса для поддержания значений ИМТ в пределах 18,5-24,9 кг / м2 и окружности талии 102 см (мужчинам) и 88 см (женщинам). Первоначальная цель состоит в том, чтобы уменьшить вес на 5-10%.
Прекращение курения и предотвращение пассивного воздействия сигаретного дыма рекомендуется всем пациентам с ИБС.

Специальные программы, психологическая и фармакологическая помощь и правильный уход являются подходящими. Также рекомендуется избегать воздействия загрязненного воздуха.
В случаях, когда потребление алкоголя не противопоказано (по причине беременности, алкогольной зависимости, заболеваний печени), рекомендуется разрешить умеренное употребление спиртного (120 мл вина, 330 мл пива).
Хотя рандомизированные исследования у пациентов с ИБС показывают лучшую выживаемость для тех, кто употребляет алкоголь, употребление алкоголя не следует поощрять у лиц с абстиненцией.
Депрессия часто сопровождает ИБС — она встречается у примерно 1/5 пациентов с ангиографически подтвержденной болезнью коронарных артерий и у тех, кто испытал ИМ. Вот почему обязательным является скрининг на депрессию у пациентов и соответствующие терапевтические меры.
Медикаментозная терапия
Несколько групп препаратов доказали свою ценность для снижения осложнений ИМ и стабильной ИБС.
Антиагрегационная терапия (за исключением противопоказаний) показана у всех пациентов из-за ключевой роли агрегации тромбоцитов в тромботическом процессе разрыва атероматозной бляшки.
При отсутствии противопоказаний рекомендуется использовать аспирин по 75-162 мг / день (чаще всего используется 100 мг, что считается низкой дозой) у всех пациентов с ИБС. Когда имеются противопоказания для его приема, указывается клопидогрель (75 мг).
Аспирин и клопидогрель также подходят для пациентов с высоким риском. Лечение дипиридамолом и пероральными антикоагулянтами не рекомендуется.
Активация симпатических бета-рецепторов связана с повышением частоты сердечных сокращений. Это ускоряет атриовентрикулярную проводимость, увеличивает сократимость и приводит к употреблению большего объема кислорода миокардом.
Отвечая на этот патогенетический механизм, бета-блокатор снижает частоту и тяжесть кризов и улучшает симптомы даже под действием физических упражнений. Имеются убедительные доказательства того, что бета-блокаторы значительно снижают смертность и повторную заболеваемость ишемией коронарных артерий.
Терапию бета-блокаторами следует начинать и продолжать в течение трех лет у всех пациентов с нормальным уровнем тромбоцитов и с острым коронарным синдромом.
При фракции выброса левого желудочка <40% и в случае перенесенного ИМ, при отсутствии противопоказаний, также применяется бета-блокатор. Есть данные по снижению смертности у больных после использования бисопролола, карведилола и метопролола сукцината.
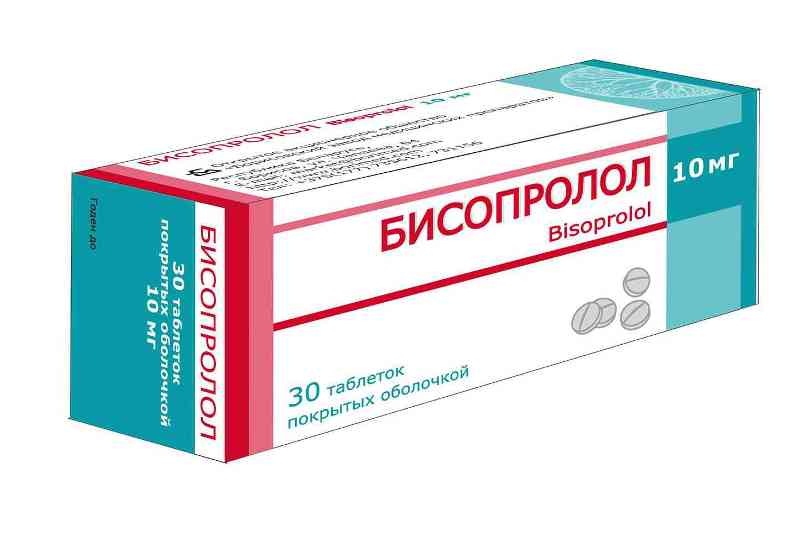
Продолжительная терапия также может использоваться у всех других пациентов с коронарным или другим сосудистым заболеванием.
Исследования показали, что бета-блокаторы более эффективны, чем антагонисты кальция для контроля симптомов стенокардии и нормализации реваскуляризации.
Добавление бета-блокатора к дигидропиридиновой терапии антагонистом кальция (амлодипин) снижает вероятность индуцирования тахикардии. Сопутствующий бета-блокатор с верапамилом или дилтиаземом увеличивает риск нарушений проводимости.
Бета-блокаторы используются в сочетании с нитратами. Нитраты усиливают симпатический тон и, следовательно, приводят к тахикардии, на которую может повлиять включение бета-блокатора в терапию. Клинические исследования показали, что эта комбинация лучше влияет на контроль стенокардии по сравнению с монотерапией одним из двух классов лекарств.
Абсолютными противопоказаниями к бета-блокатору являются выраженная брадикардия, установленная атриовентрикулярная блокада, рефрактерная сердечная недостаточность и бронхиальная астма.
Относительными противопоказаниями (за исключением сосудорасширяющих свойств) являются бронхоспазм, легочная гипертензия. Из-за их способности маскировать гипогликемические симптомы, бета-блокаторы следует использовать с осторожностью у пациентов с диабетом 2 типа.
Важно знать, что резкое прекращение терапии бета-блокаторами может привести к феномену отскока, который связан с повышенным риском острого ИМ. Если необходимо уменьшение действия, рекомендуется снижение используемой дозы в течение 1-3 недель, в течение которых соответствующее введение нитроглицерина осуществляется сублингвально.
Селективными средствами улучшения симптомов при стабильной ИБС являются бета-блокаторы. Когда они противопоказаны или вызывают неприемлемые побочные эффекты, рекомендуются антагонисты кальция или нитраты длительного действия.
Те же лекарства следует использовать, когда эффект для контроля симптомов бета-блокаторной терапии не устраивает. Было показано, что все пациенты с ИБС для немедленного контроля стенокардии должны получать сублингвальный нитроглицерин (таблетка или спрей).
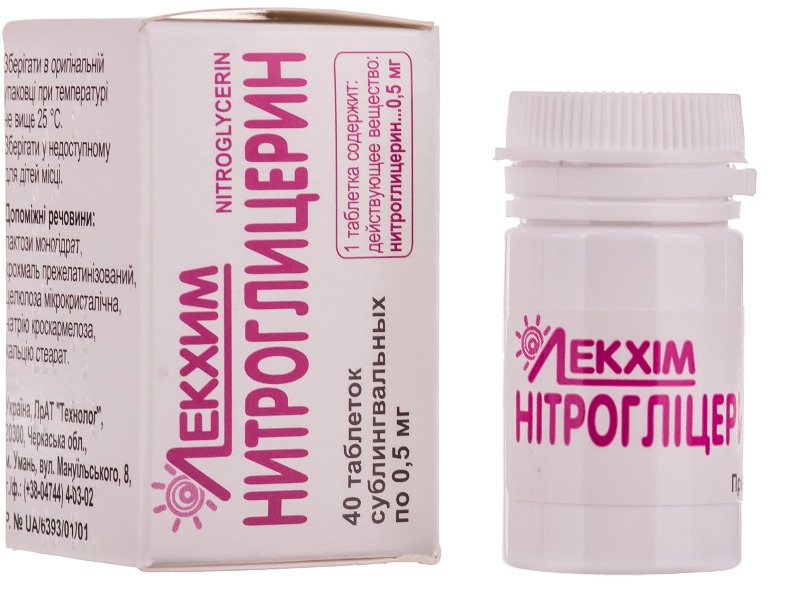
Долгосрочные недигидропиридиновые антагонисты кальция (верапамил, дилтиазем) являются решением для ответа на исходный симптом вместо бета-блокаторов.
В случае непереносимости / противопоказаний к терапии бета-блокаторами при симптоматическом лечении успешно вводили ранолазин. Его использование в комбинации с бета-блокаторами также эффективна для облегчения симптомов при монотерапии недостаточна.
- Нитраты эффективны для облегчения симптомов во всех формах стенокардии. Расслабляя гладкие мышцы сосудов, они вызывают расширение сосудов (предпочтительно вводить их внутривенно), улучшают коронарный кровоток и способны уменьшить нагрузку на сердце.
Длительное лечение препаратами нитратов приводит к эндотелиальной дисфункции и развития толерантности, чтобы избежать которых необходимо обеспечить введение этих препаратов с интервалом в 1 день.
Ангиотензин-превращающий фермент рекомендуется для всех пациентов с ишемической болезнью сердца (если нет противопоказаний) с сопутствующей артериальной гипертонией, сахарным диабетом. Непереносимость ИАПФ требует применения блокаторов рецепторов альдостерона.
У пациентов с хроническими состояниями, таких как стабильная ИБС, грипп является предпосылкой для увеличения осложнений и госпитализации. Ежегодно рекомендуется вакцина против гриппа.
Частота ИМ и осложнений не уменьшается с применением различных добавок (витамины С, Е, В6, В12, бета-каротин, фолиевая кислота, коэнзим Q10, хром селен и т.д.).
Есть препараты, которые не разрешены в США, но доступны в Европе. Среди них Триметазидин — улучшает клеточную толерантность к ишемии путем ингибирования метаболизма жирных кислот и вторичной стимуляции метаболизма глюкозы. В условиях хронической гипоперфузии миокарда он стимулирует энергетическую эффективность миоцитов.

Нет доказанного антиишемического механизма действия у триметазидина, но у пациентов с ишемической болезнью сердца отмечается улучшение коронарного кровотока, и задержка наступления ишемии при физической нагрузке. Такая особенность приводит к уменьшению выраженности стенокардии и потребности в приеме нитратов.
Эти положительные эффекты от применения триметазидина подтверждены в большом количестве клинических испытаний и среди разных групп пациентов:
- Пациентов, у которых толерантность к бета-блокаторам не является хорошей
- В случае предшествующей реваскуляризации и рецидива стенокардии при добавлении к бета-блокаторной терапии.
- В случае синдрома X (при отсутствии обструктивного коронарного атеросклероза).
- Имеются данные, позволяющие уменьшить поражение миокарда во время первичной ЧКВ в ходе острого ИМ и уменьшить повреждение миокарда при планируемой реваскуляризации.
- Ивабрадин — снижает частоту сердечных сокращений, что приводит к увеличению продолжительности диастолы и улучшает баланс кислорода в миокарде.
- Он не влияет на сократимость и внутрисердечную проводимость. Не существует убедительных данных для улучшения выживаемости у пациентов с ИБС.
Никорандил — вызывает коронарную артериальную и венозную вазодилатацию, не влияет на сократительную способность сердца и проводимость и демонстрирует эффективность профилактики тромбоза и контроля симптомов, сравнимую с действием нитратов, бета-блокаторов и антагонистов кальция.
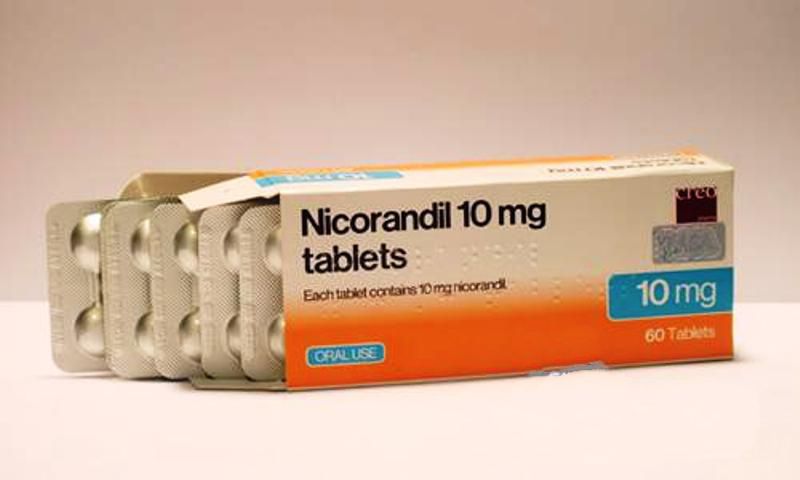
Большое исследование показало относительное снижение в 17% случаев осложнения и госпитализации. Бывают некоторые побочные эффекты (слабость, головная боль). Есть возможность развития толерантности при длительном применении.
Некоторые специфические методы лечения, такие как:
- контрпульсация;
- трансмиокардиальная реваскуляризация;
- также могут быть применены к контролю симптомов стенокардии при несостоятельности обычного лечения.
Иглоукалывание не влияет на снижение симптомов и риск.
Реваскуляризация
Рекомендации по реваскуляризации направлены на улучшение выживаемости и облегчение симптомов.
При обсуждении с пациентом предстоящей процедуры реваскуляризации необходимо уточнить цель: улучшить симптомы, снизить риск осложнений или риск, связанный с запланированной процедурой.
Для пациентов, в отношении которых производится обход к ветви левой коронарной артерии или в случае сложного заболевания коронарных сосудов, целесообразно обсуждение и планирование лечения. Для этих пациентов решение о типе реваскуляризации должно быть принято после расчета показателя операционного риска.

Коронарная реваскуляризация улучшает выживаемость при значительном стенозе. Аортокоронарное шунтирование рекомендуется для пациентов с 50% стенозом. ЧКА (чрескожная коронарная ангиопластика) может быть альтернативой у пациентов с коронарной болезнью, предполагающих процедуру низкого риска <22 или высокий хирургический риск.
ЧКА способна снизить смертность у пациентов с нестабильной стенокардией / инфарктом миокарда без элевации ST.
Чрескожное вмешательство также предпочтительнее при инфаркте миокарда, так как может выполняться быстрее, чем КР (коронарная реваскуляризация).
Пациенты со стабильной стенокардией, незащищенным стенозом, низким хирургическим риском не рекомендуются для процедуры ЧКВ. В этих случаях ангиопластика может нанести вред.
Коронарная хирургия также рекомендуется пациентам, если у них обнаружены:
- стабильная стенокардия и стенозы, когда >70% просвета закрыто в любой из трех основных коронарных артерий — проксимальной левой передней и других крупных коронарных артериях;
- поражение коронарной артерии с обширной ишемией миокарда;
- снижение функции левого желудочка (<35%), рассеянный склероз с наличием/ отсутствием стекловидного миокарда в зоне реваскуляризации;
- значительный стеноз и обширные данные по ишемии;
- диабет в случае изменения показателя ишемий-модифицированного альбумина IMA.
ЧКА улучшает выживаемость у пациентов с 2 или 3 сосудами, пораженными ишемической болезнью. Есть сведения также, что хирургическая или чрескожная реваскуляризация способны улучшить выживаемость у пациентов, перенесших КШ и имеющих ишемию передней стенки левого желудочка.
Не рекомендуется хирургическое вмешательство или ангиопластика, чтобы снизить смертность у пациентов со стабильной ишемической болезнью сердца в сочетании со стенозами, не являющимися анатомический и функционально значимыми. То же касается людей без существенной ишемии, которая касается только правой коронарной артерии.
Для того, чтобы облегчить симптомы стенокардии показаны КШ и ЧКА, но только если имели место значительный стеноз, развившийся несмотря на оптимальную медикаментозную терапию, или когда она дает непереносимые побочные эффекты. Для улучшения симптоматики КШ проводится у пациентов с тройным поражением сосудов.
В случаях предшествующей коронарной хирургии и симптоматической стенокардии, больше рекомендуется ЧКА, чем повторная операция. Пациенты без анатомически или функционально значимых стенозов не должны подвергаться реваскуляризации.
Особое внимание в рекомендациях уделяется возможности пациента принимать антиагрегационную терапию после чрескожной реваскуляризации и стентирования. В случаях, когда ожидается слабое соблюдение предписаний или непереносимость двойной антиагрегационной терапии, пациенту противопоказана ЧКА.
Гибридная реваскуляризация (со стентированием одной и более коронарной артерии) является методом выбора для восходящей аорты, сосудов, непригодных для обхода.
Несколько клинических центров предлагают возможность выполнить эту процедуру (требуется операционная комната, оборудованная всем необходимым для эндоваскулярных вмешательств и кардиохирургии). Ставится аортокоронарный шунт на основную область поражения, а остальные артерии стентируются в течение срока от двух часов до двух дней.
Видео «Популярно об ишемическоя болезни сердца»
В этом видео рассказывается что такое ИБС, как она диагностируется и лечится.