Рекомендации по восстановлению после инфаркта пожилым людям

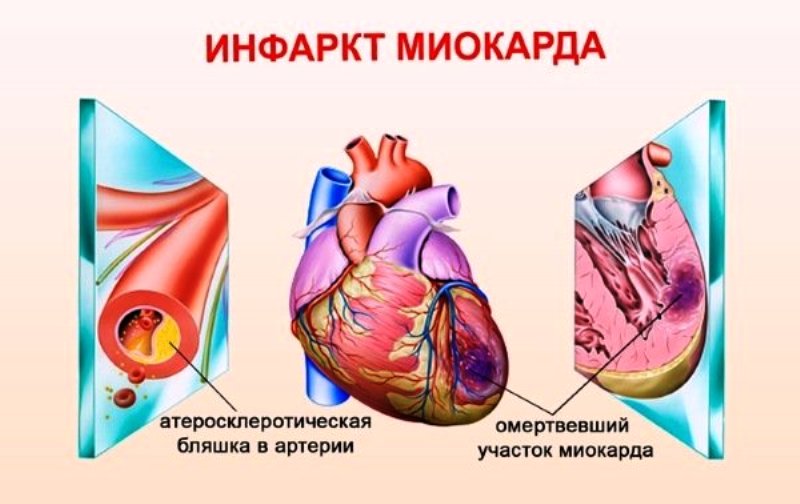
Инфаркт миокарда обусловлен обструкцией сосуда в сердце, называемого коронарной артерией. Результатом этой окклюзии является отмирание сердечной ткани (ишемический некроз), потому что последний больше не орошается, то есть не «подпитывается» кровью, богатой кислородом. Когда затронута небольшая часть сердца, может развиться сердечная недостаточность.
С другой стороны, есть куда более опасное осложнение — некроз, приводящее к остановке сердца, часто со смертельным исходом.
Восстановление после инфаркта в пожилом возрасте затрудняется, если возраст больного превышает 80 лет. Симптомы инфаркта миокарда (ИМ) очень похожи на стенокардию. Но при ИМ коронарное кровообращение полностью прекращается, в отличие от стенокардии, где коронарный кровоток уменьшается. В случае инфаркта миокарда цель состоит в том, чтобы уменьшить боль, что особенно важно для спасения жизни пациента. Как только состояние больного удастся стабилизировать, ему необходимо назначить соответствующие лекарства для предотвращения осложнений, а также рецидивов.

В старческом возрасте необходимо учитывать множество факторов, в том числе вероятность осложнений, наличие хронических заболеваний и прием дополнительных медикаментов. Родственникам также может быть сообщено о признании начала инфаркта миокарда, необходимости действовать быстро. Во время инфаркта миокарда всегда необходима неотложная госпитализация.
Эпидемиология
ИМ является основной причиной смерти в промышленно развитых странах.
В Соединенных Штатах около 735 000 человек страдают от инфаркта миокарда каждый год, согласно данным по контролю и профилактике заболеваний
Факторы риска
Люди, у которых может развиться ИМ — мужчины, пожилые люди и люди, в семье которых были больные этим недугом. Большая часть людей страдает от инфаркта миокарда до 60 лет. Они называются немодифицируемыми, или корректируемыми, факторами риска инфаркта миокарда.
К ним причисляют:
- возраст;
- пол;
- наследственность.
Существуют также модифицируемые факторы, влияющие на развитие (ИМ). Этими факторами являются:
- неправильная еда;
- курение;
- гипертония
- диабет;
- избыточный вес;
- ожирение;
- стресс;
- псориаз;
- хроническая почечная недостаточность;
- наркотики (например кокаин или героин).
Мужчины старше 50 лет и женщины старше 60 чаще страдают инфарктом миокарда.
Действительно, женщины через эстроген (женские гормоны) защищены до наступления менопаузы от ИМ — эстрогены оказывают хорошее защитное действие на коронарные артерии. Напротив, после менопаузы снижается производство эстрогенов, поэтому женщины старше 60 лет также подвержены риску инфаркта миокарда.
Наследственность
Есть особые семьи «сердечников», которые с большей вероятностью имеют ИМ. Этим людям следует уделять больше внимания их образу жизни, чтобы избежать патологии.
Важно! Инфаркт миокарда в пожилом и старческом возрасте при должном профессионализме может привести к ремиссии.
Малоподвижный образ жизни
Он способствует избыточному весу, который затем может привести к возникновению инфаркта.
Согласно австралийскому исследованию, опубликованному в мае 2014 года, основным фактором риска, который влияет на сердце женщин старше 30 лет, является отсутствие физических упражнений. До 30 лет основным фактором риска является курение.

Несоблюдение диеты
Жиры следует избегать из-за содержания холестерина и нейтрального жира (триглицеридов). Эти жиры, потребляемые в избытке, постепенно депонируются на артериях, провоцируя в конечном итоге атеросклероз, причину ИМ. Речь идет не о том, что бы ни есть, вообще, жирные продукты, а о том, чтобы ограничивать их потребление.
Вы должны избегать алкоголя. Тем не менее, красное вино оказывает защитное действие на кровеносные сосуды сердца, но в количестве от 1 до 2 стаканов красного вина в день!
Курение
Курение является доказанным фактором риска сердечных заболеваний, способствующим атеросклерозу артерий сердца. У курильщика в 3 раза больше вероятность инфаркта миокарда, чем у некурящего.
Курение не только влияет на здоровье курильщиков, но также представляет собой фактор риска для окружения курильщика, подверженного воздействию вторичного табачного дыма.
Артериальное давление
Гипертония перегружает артерии. Это приводит к высокому риску атеросклероза и, следовательно, инфаркта. При оценке давления выполняются два измерения, позволяющие судить о показателях систолического и диастолического кровяного давления.
Систолическое давление должно составлять от 120 до 140 (мм рт. ст.), диастолическое артериальное давление должно составлять от 80 до 90 (мм рт. ст.). Обратите внимание, что измерение не означает каких-то постоянных ориентиров для оценки, поскольку давление колеблется в течение дня.
Если артериальное давление превышает предельные значения, говорят о гипертонии.
Диабет
Диабет является бессимптомным заболеванием, потому что его тихое течение может привести ко многим осложнениям, таким как атеросклероз, а затем и инфаркт миокарда
Избыточный вес
Он является изменяемым фактором риска развития ишемической болезни сердца. Рассматриваются не только индекс массы тела и окружность талии. ИМТ, который представляет собой отношение между весом и ростом, должен находиться между 19 и 25, в то время как окружность талии у женщин не должна превышать 88 см, у мужчин — менее 102 см. ИМТ 19-25: нормальный вес, идеальные показатели. ИМТ от 25 до 30: избыточный вес. ИМТ от 30 до 35: доказанное ожирение.
ИМТ более 35: тяжелое ожирение.

Стресс
Стресс может увеличить кровяное давление и быть фактором риска (ИМ). Настоящий стресс — тот, который мы постоянно испытываем, подвергаясь психическим напряжениям, ежедневной нервозности.
Диагноз инфаркта миокарда ставится по истории симптомов пациента и, если этого недостаточно, электрокардиограмме (ЭКГ) и другим диагностическим методам. Электрокардиограмма (ЭКГ) подтверждает или опровергает диагноз инфаркта миокарда. Действительно, волны, описанные на электрокардиограмме, отображают характеристики инфаркта миокарда, ненормальную активность сердца.
Диагностика
На сегодняшний день современная медицина располагает достаточными средствами для своевременного выявления данного заболевания. Важно только вовремя обратиться к лечащему врачу и проходить регулярные обследования.
Ангиография
Врач может выполнять ангиографию, медицинскую визуализацию, чтобы наблюдать за кровеносными сосудами. Специальный красящий компонент вводится в систему крови пациента. В частности, окрашивающее средство позволяет выделить узкие области коронарных артерий, которые можно визуализировать с помощью рентгеновских методов. Также возможно использовать КТ и МРТ для визуализации узких областей и областей закупорки в коронарных артериях.
Биологический анализ
По анализу крови можно найти белки, специфичные для сердечной мышцы, типа тропонина I или Т с 6-го часа после инфаркта миокарда. Этот анализ будет в основном подтверждать диагноз. Но не стоит ждать, когда результат этого анализа подтвердит присутствие инфаркта миокарда. Действительно, во время инфаркта миокарда время играет против пациента.
Вы должны действовать быстро, чтобы избежать последствий болезни и спасти жизнь больного.
Эхокардиограмма
Другой метод анализа сердца, который является близким к ЭКГ. Это исследование позволяет определить, была ли повреждена часть сердца при инфаркте миокарда.
Стресс-тест
При упражнении на беговой дорожке у пациента записывается ЭКГ. Существуют различные стресс-тесты.
Предупреждение: некоторые регулярно выполняемые кардиологические обследования, такие как ангиография, не всегда обнаруживают риск инфаркта или сердечных проблем, особенно у женщин.
Важно посетить кардиолога или врача с большим опытом женского сердечного риска. Выполняя некоторые анализы крови, помимо традиционных сердечных исследований, врач может идентифицировать специфические белки и ферменты сердечной мышцы.
Осложнения
Осложнения инфаркта миокарда:
- появление сердечной недостаточности
- остановка сердца.
Проявления недуга
Типичная боль инфаркта миокарда — интенсивная, расположенная позади грудины, сжимающая (плотная, переходящая на челюсть и левую руку).
У пожилых пациентов симптомы инфаркта миокарда часто являются нетипичными. В 40% случаев они не чувствуют боли; а если она присутствует, то намного менее интенсивна, чем у молодых пациентов, и часто с различной локализацией (спина, живот, плечо). Однако инфаркт также может быть представлен неврологическим признаками (например, спутанностью мышления), симптомами со стороны ЖКТ (отрыжка) или неспецифическими признаками (слабость).
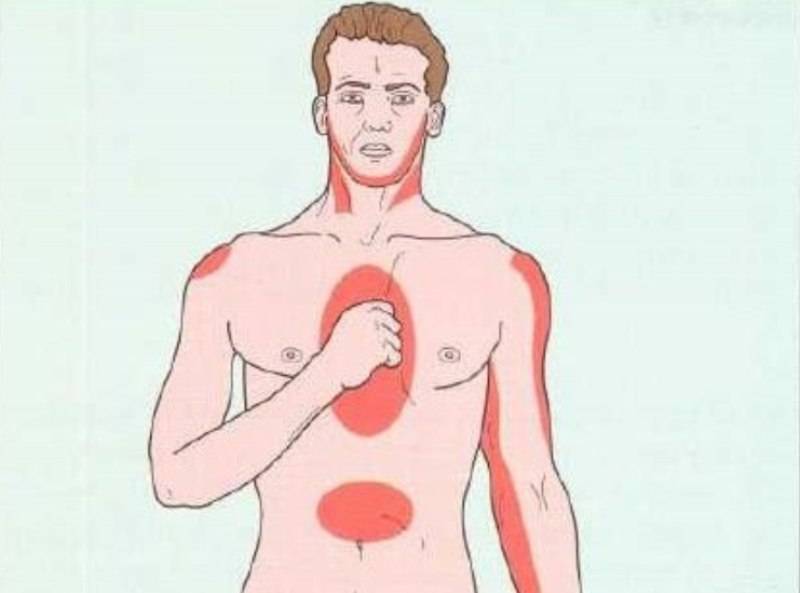
Иногда это осложнение инфаркта, которое выявляет:
- сердечную недостаточность (острый отек легких),
- нарушения ритма или проводимости,
- механические осложнения, такие как разрыв сердечной стенки или митрального клапана,
- состояние шока.
В некоторых случаях инфаркт является полностью бессимптомным, и его последующее обнаружение является случайным.
Поздние осложнения инфаркта миокарда связаны с последствиями некроза стенки сердца, что приводит к сердечной недостаточности и может осложняться стенокардией, остаточной ишемией (стойкая стенокардия), последовательными нарушениями проводимости (блокада проводимости) или ритма (фибрилляция предсердий), с риском повторения (на той же или соседней территории).
Кто подвержен?
Инфаркт миокарда у пожилых пациентов является проблемой общественного здравоохранения, поскольку половина смертей от инфаркта миокарда приходится на пациентов старше 75 лет, а после 85 лет более чем одна из двух смертей связана с сердечно-сосудистыми заболеваниями. Возраст является основным прогностическим фактором постынфарктного периода, риск смерти в первые 30 дней инфаркта увеличивается в четыре раза после 75 лет, по сравнению с периодом в 50 лет.
Необычное течение инфаркта миокарда у пожилых пациентов может затруднить диагностику. Для постановки диагноза обычно необходимы дополнительные обследования.
Электрокардиограмма (ЭКГ) может показывать изменения в электрической схеме, но они менее часто встречаются, нежели у более молодых пациентов. Интерпретация ЭКГ иногда затруднена отклонениями в проводимости или ритма, вызванными или ранее существовавшими при инфаркте. Нормальная электрокардиограмма формально не исключает возможности инфаркта.
Определение тропонина и миоглобина путем взятия крови имеют не последнее место. Тропонин и миоглобин являются белками, обнаруженными в мышечных клетках, тропонин специфичен для сердечной мышцы, миоглобин присутствует во всех скелетных мышцах. В случае дефекта сердечной мышцы (стенокардии или инфаркта) процент тропонина быстро возрастает в крови (в течение 6 часов), скорость миоглобина увеличивается, но реже.
В случае инфаркта важность увеличения тропонина также является сильным маркерным прогнозом.
Эхокардиография сердца (ультразвуковое исследование сердца) не является первым методом для диагностики инфаркта миокарда, но его можно использовать для оценки сердечной функции и основных патологий. Дефект сокращения в одной из стенок сердца может быть косвенным признаком инфаркта миокарда.
Стресс-тест не имеет места в лечении инфаркта, который по определению является жизненно важным.
Коронарография является одним из ключевых тестов. Она позволяет диагностировать и в некоторых случаях одновременно лечить проявление инфаркта. Она заключается во введении контрастного продукта в коронарные артерии для визуализации их размера и возможной окклюзии. На практике пациент лежит на экзаменационном столе, проводится инъекция контрастного вещества — вливание в сосуд, чаще всего лучевую артерию, на запястье (пункция артерии — это только немного болезненный момент исследования).
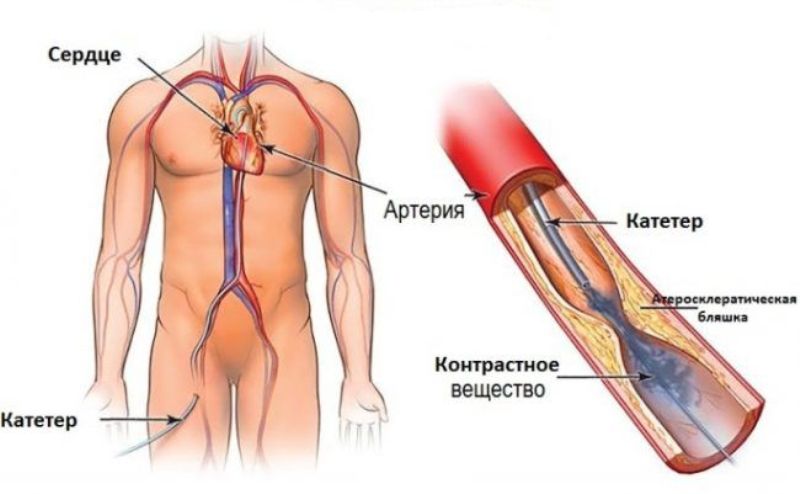
Контрастная среда перемещается в артериях руки, а затем попадает в сердце, она визуализируется благодаря рентгенологическим лучам, применяемым сразу после инъекции. Этот тест позволяет визуализировать коронарную сеть, выделять артериальное сужение, их количество и местоположение. Это также позволяет лечить коронарный стеноз путем введения в артерию стента, который позволяет путем дробления атероматозной бляшки открывать просвет артерии. Такой объект остается на месте на всю жизнь и требует использования антиагрегатора тромбоцитов на постоянной основе. Коронарная ангиография требует инъекции контрастного вещества, которое может вызвать почечную недостаточность в течение нескольких недель после обследования. Сосуды иногда более чувствительны у пожилых пациентов (здесь чаще встречаются кальцификации и стенозы).
Инфаркт миокарда может угрожать жизни пациентам, особенно пожилым людям, поэтому он требует управления в чрезвычайных ситуациях, адаптированных к имеющимся средствам, общему состоянию пациента с учетом связанных патологий (недостаточность почек, риск геморрагического инсульта).
Лечение
Лечение инфаркта миокарда отличается во время обострения и профилактики рецидива.
Острая форма инфаркта миокарда
Во время острого приступа инфаркта миокарда необходимо действовать быстро. Скорость лечения будет не только определять выживание пациента, но также повлияет на возможные последствия.
Инфаркт миокарда представляет собой неотложное медицинское состояние. Необходимо вызвать скорую помощь, чтобы пациент был доставлен в больницу. Таким образом, когда человек жалуется на боль в груди, иррадиирующей в плечо и левую руку, вы должны немедленно вызвать скорую помощь.
После электрокардиограммы врач срочно доставит лекарства.
В целом это лекарственное лечение будет состоять из введения противоболевых, транквилизаторов для успокоения тревоги (диазепама), фибринолитиков — в виде местной инъекции для растворения сгустка крови, аспирина, клопидогреля 300 мг. Врач также при необходимости даст нитраты, а также антиаритмические препараты.
Стентирование
Затем можно будет выполнить ангиопластику. Ангиопластика включает расширение заблокированной артерии баллоном, который надувается. Далее врач помещает стент, металлический предмет, который позволяет структуре оставаться на месте. Кровь течет обратно в артерию и орошает сердце.
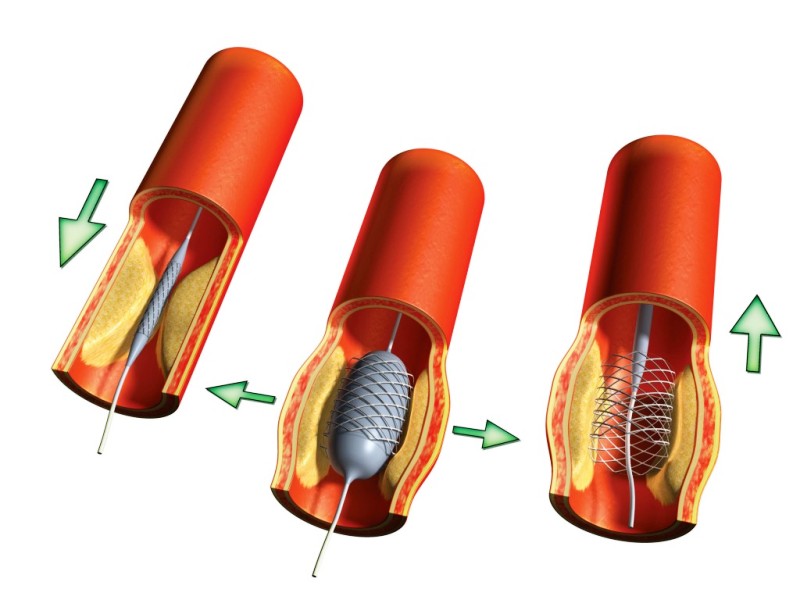
После восстановления больных, требуется дальнейшая поддержка и контроль, чтобы избежать повторения.
Лекарства
Врач пропишет аспирин, клопидогрель 75 мг (ингибитор агрегации тромбоцитов), Эноксапарин, которые предотвращают образование сгустков крови (разжижают кровь), бета-блокаторы или ингибиторы ферментов преобразования ангиотензина для поддержки функции сердца. Требуются статины и фибраты для предотвращения появления атероматозных бляшек из-за холестерина. Это лечение предотвратит тромбоз, а заодно и возникновение (ИМ). Нитроглицерин, который расширяет кровеносные сосуды, также может быть использован для профилактики инфаркта миокарда.
Помимо лечения наркозависимости, необходимо перевоспитать пациента, то есть убрать его вредные привычки и дать ему представление о здоровом образе жизни. Действительно, после ИМ сердце ослабляется, часто вызывая сердечную недостаточность. Можно дать дигоксин, чтобы усилить сердечную мышцу. Необходимо рассмотреть вопрос о переходе на здоровую диету, а также о создании адекватной физической активности, обычно под медицинским наблюдением. Действительно, сердце не может после инфаркта миокарда работать с той же интенсивностью, что и раньше.
Хирургия
В некоторых случаях хирургическое вмешательство может выполняться врачом. Это в основном:
- ангиопластика и стентирование.
- операция шунтирования коронарной артерии.
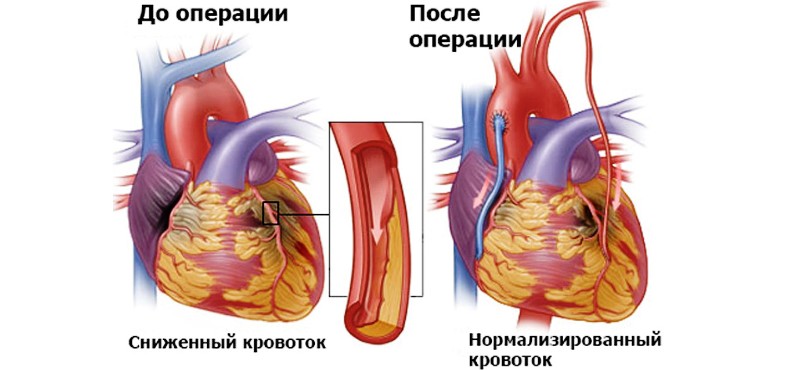
Природные средства
Согласно исследованию, опубликованному в августе 2009 года, употребление шоколада два раза и более в неделю примерно вдвое снижает риск сердечно-сосудистой смертности.
Совет! Во время лечения инфаркта миокарда важно принимать строго лекарства, чтобы избежать рецидивов. Кроме того, необходима регулярная проверка у врача. Действительно, последний будет регулярно анализировать, контролировать состояние пациента и при необходимости корректировать его лечение.
- Если приходится принимать слишком много лекарств, можно пересмотреть курс лечения. Чтобы обеспечить соблюдение предписаний доктора, то есть правильное и регулярное употребление медикаментов, лучше назначать минимум лекарств, допустим, прописывать 1 таблетку с несколькими лекарственными компонентами.
- В дополнение к медикаментам рекомендуются меры по питанию и образу жизни. Больному, у которого был инфаркт миокарда, необходимо обратиться к врачу. Таким образом, удастся убедиться, что физическая активность подходит и не несет вреда. Это важно, потому что сердце ослаблено ИМ. Занятия спортом не должны быть слишком утомительными для сердца. С другой стороны, рекомендуется регулярная физическая активность.

Различные методы реваскуляризации
Тромболизис. Он состоит из венозной инъекции агентов для «растворения» недавно сформированной атеромальной бляшки в коронарных артериях. Это требует строгого соблюдения указаний и противопоказаний, особенно тех, которые связаны с риском кровотечения, которые вероятны (недавняя операция, плохо контролируемая артериальная гипертензия). Более высокий риск внутримозгового кровоизлияния отмечается у пожилых пациентов, чем у более молодых граждан, но возраст не является противопоказанием к тромболизису.
Чрескожная ангиопластика размещение стента: это расширение окклюзионной части коронарной артерии с помощью баллона во время коронарографии. Стент делает возможным держать артерии открытыми. Размещение стента требует использования тромбоцитов и антиагрегантов. Риск смерти от ангиопластики возрастает с возрастом, особенно после 85 лет. Риск кровотечения, хотя и не нулевой, меньше, чем при тромболизе.
Другие методы лечения
Как и при стенокардии, лечение инфаркта после острой фазы основано на диетических правилах и применении медикаментов. Соблюдение диетических и гигиенических правил должно быть строгим, в том числе в отношении пожилых людей:
- прекращение курения;
- уменьшение веса при его избытке;
- коррекция гиперхолестеринемии;
- уравновешивание диабета;
- высокого кровяного давления;
- поддержание умеренной физической активности.
Фармакологическое лечение часто недооценивается у пожилых пациентов, но некоторые методы лечения, как было показано, эффективны при сердечно-сосудистой смертности даже у пациентов в возрасте до 80 лет. Он по существу идентичен таковому у более молодых пациентов с учетом функций почек и печени и взаимодействия лекарственных средств, которые требуют определенных мер предосторожности. Такая терапия включает:
- Антитромбоцитарные агенты (такие как аспирин), которые ограничивают образование атероматозной бляшки (они необходимы в случае стента).
- Статины для лечения холестерина, применение которых показало снижение сердечно-сосудистой смертности у пациентов с поражением коронарной артерии. Исследования показали пользу до 80 лет, поэтому их следует использовать при отсутствии побочного эффекта у пожилых пациентов.
- Бета-блокаторы, которые продемонстрировали свой эффект, участвуя в снижении риска повторного инфаркта. Они замедляют частоту сердечных сокращений, и их использование иногда ограничено нарушениями сердечной проводимости.
- Ингибиторы ферментов у более молодых пациентов участвуют в поддержке желудочковой функции, они также используются у более старых пациентов.
Лечение инфаркта миокарда у пожилого пациента решается на индивидуальной основе. Кардиолог должен учитывать общее состояние пациента, сосредотачиваясь больше на его «биологическом» возрасте, чем на связанных патологиях и ожидаемой продолжительности жизни.
Реабилитация после инфаркта миокарда
После перенесенного ИМ, слишком большое количество физических упражнений может убить, как показывает американское исследование, опубликованное в августе 2014 года в журнале «Clinical Proceedings Mayo». Предел равен 150 мин. занятий в неделю или 75 мин. энергичных упражнений в неделю. Превышение указанного показателя увеличивает смертность у пациентов, перенесших сердечный приступ. По оценкам, пациенты с сердечно-сосудистыми заболеваниями должны почти все выполнять от 30 до 40 мин. упражнений каждый день, но не более часа.
Французское исследование, опубликованное в сентябре 2011 года, показало, что красное вино оказывает благотворное влияние на пациентов с сердечной хирургией.
Фактически, умеренное потребление красного вина (от 1 до 2 стаканов в день) улучшает текучесть крови, снижает уровень холестерина и повышает уровень антиоксидантов у пациентов, перенесших инфаркт миокарда. Исследование проводилось с бургундским стариннымм вином, богатым танинами и антиоксидантами.
Инфаркт миокарда является некрозом области сердечной стенки, связанной с окклюзией одной или несколькими питающими артериями сердца: коронарными артериями. Диагноз иногда бывает затруднен у пожилых пациентов из-за частых нетипичных симптомов (клинических и касающихся проводимости). Не следует упускать из виду лечение коронарной реперфузии, часто недооцененное у пожилых пациентов.
Сердце питается артериальной сетью из аорты, называемой коронарной артерией. Инфаркт миокарда обусловлен окклюзией одной или нескольких из этих коронарных артерий, отвечающей за васкуляризацию зоны миокарда. Она может подвергнуться некрозу. В подавляющем большинстве случаев у пожилых пациентов атеросклеротическая бляшка является причиной инфаркта миокарда.
Атеросклероз представляет собой сложный процесс, который включает в себя накопление липидов, углеводов, крови, волокнистых продуктов и отложений кальция в стенке артерии.
Это накопление образует бляшку атеромы, что приводит к уменьшению размера артерий. Воздействие сердечно-сосудистых факторов риска (артериальная гипертензия, табакокурение, диабет, семейный анамнез) и старение способствуют накоплению клеточного мусора, который продвигает атероматозную бляшку.
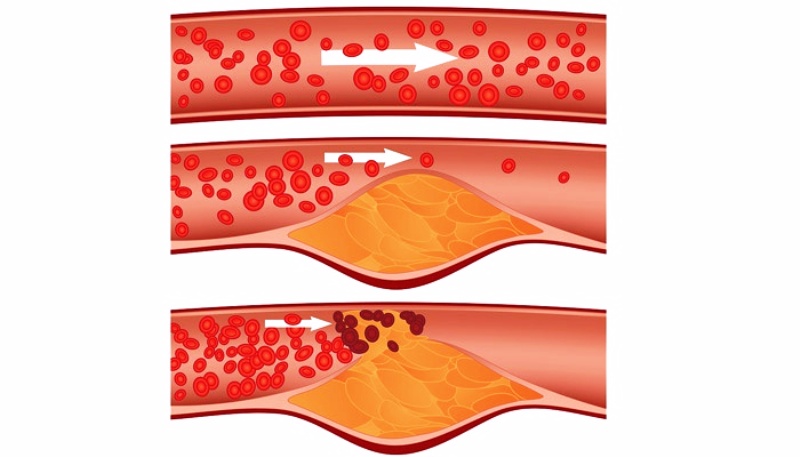
Инфаркт миокарда связан с обструкцией одной или нескольких коронарных артерий либо возникает путем прогрессирующего увеличения атероматозной бляшки, а также путем направления в коронарный кровоток своеобразного мусора, возникающего в результате растрескивания бляшки.
Коронарная непроходимость предотвращает нормальную васкуляризацию области миокарда, которая страдает и может стать некротической через несколько часов: это ишемия миокарда. Как только случается некроз, миокард теряет свою способность к сокращению и больше не может нормально функционировать.
Не стоит экспериментировать и пытаться в домашних условиях нормализовать пораженного участка миокарда.
Пусть даже проявляется эффект от проведенных действий, это еще не говорит о том, что удалось добиться стойкого улучшения состояния. Особого внимания достойна болевая форма.
Важно! Помимо людей преклонного возраста, осторожность следует проявлять и гражданам среднего возраста.
Что нужно знать еще
Инфаркт миокарда влияет на независимость пожилых пациентов из-за его осложнений: остаточная ишемия и стенокардия, нарушение ритма и проводимости, требующие длительного лечения или установки кардиостимулятора. Госпитализация, связанная с приступами сердечной недостаточности или острой ишемией, также сказывается на автономии пациентов.
Сердечная недостаточность из-за затрудненности дыхания может быть фактором, ограничивающим мобильность пациента.
Роль опекуна — это помощь в ежедневном лечении болезни, соблюдение правил гигиены и диеты и повышение физической активности. Знание симптомов инфаркта у пациента и того, как действовать быстро в случае рецидива , крайне важно.
Старые пациенты должны иметь возможность использовать все подходящие методы для ограничения последствий ишемии миокарда.
Видео «Популярно об ИМ и востановлениипосле него»
В этом видео рассказывается о такой распространенной и опасной болезни как инфаркт миокарда, а так же как она диагностируется, лечится и что нужно знать для того чтобы восстановиться после нее и вернуться к полноценной жизни.