Признаки гипертрофии миокарда левого желудочка

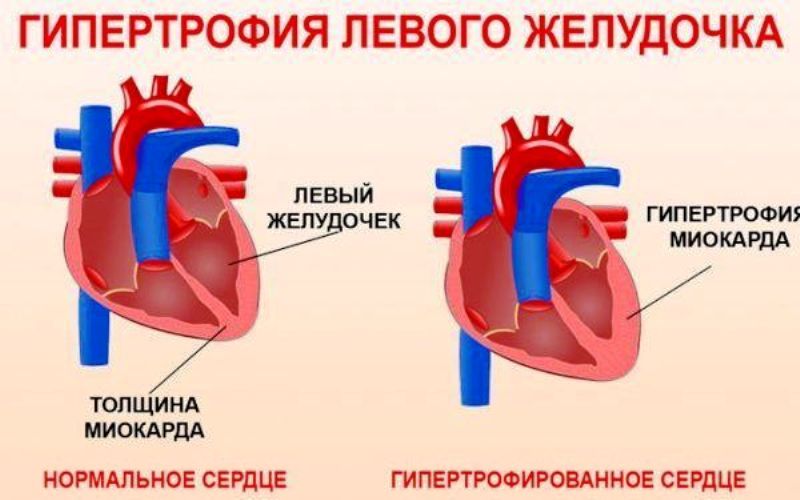
Гипертрофия левого желудочка является важным фактором риска у пациентов с гипертонической болезнью. Левая половина сердца (желудочек, от которого отходит аорта) — более мощная и функциональная часть сердца.
Возникает это неблагоприятное состояние при стрессе, как и при гипертонии, но причинами могут быть физическая нагрузка, спорт и другие болезни. Первая реакция является адаптивной и включает утолщение стенки (в основном поверхность задней стенки камеры).
Вначале это происходит за счет объема — полость увеличивается. Но постепенно возникают структурные изменения — растут мышечные волокна и продуцируется коллаген. Это приводит к гипертрофии левого желудочка. Это стремление организма справляться со стрессом на сердце имеет некоторый компенсаторный характер. Но если адекватные меры не принимаются, гипертрофия продолжается и формируется как отдельное заболевание, что увеличивает риск осложнений.
Частота гипертрофии левого желудочка у пациентов с высоким кровяным давлением является значительной, но зависит от многих факторов:
- возраста;
- пола;
- избыточного веса;
- образа жизни;
- лечения.
Для мужчин заболеваемость составляет от 10 до 30%, а женщин — меньше. Было доказано, что люди с избыточным весом и более старые гипертоники страдают чаще. Неконтролируемая гипертония также вызывает гипертрофию левого желудочка.
Каковы риски, связанные с этим?
Наиболее распространенной является аритмия (в основном, экстрасистолы, поступающие из левого желудочка).
Еще один важный риск — это сокращение резерва собственного сердечного кровообращения (кровоснабжение не соответствует увеличению мышечной массы). Это вызывает ишемическую болезнь сердца.
Следующий риск — уменьшенное заполнение крови левого желудочка. Это связано с уменьшением сократимости мышц и ослаблением функции накачки. Сердечная недостаточность обусловлена этим (по типу застойной сердечной недостаточности).
Важное значение имеет раннее выявление и своевременное адекватное лечение. Требуется правильный выбор лекарств. Пригодны несколько групп лекарств: бета-блокаторы (беталок и т. д.), Но они ограничены у взрослых.
Антагонисты кальция (верапамил) — влияющие на гипертонию, нарушения ритма и гипертрофию левого желудочка. Особенно хороши диуретики. Лекарства, которые влияют на метаболизм сердечных клеток и кровеносных сосудов сердца, являются лекарственным средством выбора в настоящее время.
Для контроля гипертрофии левого желудочка рекомендуют периодический мониторинг болезни с помощью электрокардиограммы и эхографии.
Гипертрофическая кардиомиопатия (ГКМ) является болезнью сердца структуры клеток. Мышца становится гипертрофированной (утолщенной), и ее клетки имеют аномальную структуру. Это генетическое заболевание, вторичное по отношению к мутации в гене. Таким образом, у детей пациента с гипертрофической кардиомиопатией риск равен 50%, так как они являются носителями мутации. Он может развиваться в любом возрасте, особенно в подростковом возрасте и в раннем взрослом возрасте. По статистике двое из 1000 человек рождаются с этой генетической аномалией, и большинство из них протекает бессимптомно.
Существует несколько форм. Сердечная мышца разрастается симметрично или чаще асимметрично (некоторые стенки чаще поражаются, чем другие). Кроме того, гипертрофированная (утолщенная) мышца может вызвать блокировку на выходе из сердца в этом случае говорят об обструктивной болезни.
Гипертрофическая кардиомиопатия является ведущей причиной внезапной смерти среди молодых людей в возрасте до 40 лет.
Причины и факторы риска
Не существует фактора риска, который способствует развитию гипертрофической кардиомиопатии, отличной от генетической предрасположенности, то есть важно быть носителем мутации. Однако пациент с гипертрофической кардиомиопатией подвергается большему риску внезапной смерти, если:
- у него аритмия (желудочковая тахикардия);
- гипертрофия (толщина) его сердечной мышцы составляет более 30 мм;
- были случаи летального исхода среди родственников до 50-60 лет.
Кроме того, поскольку риск внезапной смерти увеличивается во время интенсивной физической активности, пациенты с гипертрофической кардиомиопатией должны избегать любого вида спорта.

Симптомы
Большинство пациентов с гипертрофической кардиомиопатией имеют мягкую форму болезни и поэтому не испытывают каких-либо симптомов. Однако пациент с гипертрофической кардиомиопатией может чувствовать:
- одышку и напряжение;
- проявления стенокардии (боль в груди) при физической нагрузке или в покое;
- сердцебиение, которое может быть связано с аритмией;
- головокружение;
- отеки в ногах.
Диагностика
После проведения физического осмотра пациента и его ответов на вопросник врач, если он подозревает кардиомиопатию, будет использовать некоторые из следующих тестов:
- электрокардиограмма;
- УЗИ сердца;
- магнитно-резонансная томография сердца;
- коронарография;
- катетеризация.
Гипертрофическая кардиомиопатия имеет генетическое происхождение. Можно идентифицировать мутацию гена примерно у 50% пациентов с этим заболеванием. Поэтому врач может рекомендовать консультацию в Центре генетики, которая проведет:
- тест на молекулярно-генетический анализ по образцу крови;
- оценку семейной истории болезни.
Скрининг членов семьи также включает ЭКГ и эхокардиографию, чтобы гарантировать, что у них нет клинических признаков заболевания.
Профилактика
В настоящее время нет способа предотвратить начало или развитие гипертрофической кардиомиопатии.
Лечение
В большинстве случаев состояние пациента улучшается самостоятельно или с помощью лечения, позволяя поддерживать работу сердца до полного восстановления. Существует противовирусное лечение, но его эффективность не была доказана.
Поскольку сердце не восстанавливается полностью после острой фазы вирусной инфекции, лекарственная терапия должна быть продолжена для лечения сердечной недостаточности.
Лечение гипертрофической кардиомиопатии состоит в облегчении симптомов, вторичных по отношению к обструкции (когда сердечная мышца, которая утолщена, вызывает блокировку на выходе из левого желудочка), сначала с помощью лекарств. Если лечение оказывается неэффективным, существует 3 инвазивных метода для снижения обструкции:
- септальная миэктомия (резекция мышц при кардиохирургии);
- удаление септической области, вызванной катетеризацией, что создает локализованный инфаркт;
- имплантация кардиостимулятора с коэффициентом успеха около 30%.
В случае сердечной аритмии (например, фибрилляции предсердий) используются другие типы лекарств (антиаритмические средства). Если риск внезапной смерти считается значительным, у некоторых пациентов может быть установлен дефибриллятор.
В более мягких случаях миокардита люди с этим состоянием могут не испытывать никаких симптомов. С другой стороны, у человека могут отмечаться симптомы гриппа: головная боль, боль в горле, суставах.
В более тяжелых случаях заболевания могут быть добавлены другие симптомы:
- боль в груди;
- аритмия (быстрое или нерегулярное сердцебиение);
- одышка при напряжении и даже в состоянии покоя;
- задержка жидкости и отеки в ногах;
- усталость.
Ключевые моменты
Высокий уровень физической нагрузки может привести к количественной сердечно-сосудистой адаптации. Эти клинические, электрические и эхокардиографические симптомы в общем носят название сердца спортсмена.
Эти, главным образом, умеренные адаптации не способствуют патологии. Однако в редких случаях может возникнуть вопрос о габаритах сердца спортсмена.
Дифференциальный диагноз с гипертрофической кардиомиопатией важен, поскольку эта патология, даже пролеченная, исключает интенсивную физическую активность.
В большинстве случаев сердце спортсмена легко распознать в случае хорошего знания его симптомов и качественной диагностики.

Ключевые моменты
Интенсивная спортивная подготовка может привести к количественной и качественной сердечно-сосудистой, клинической, электрической и ультразвуковой адаптации, известной как сердце спортсмена.
Практика умеренной и регулярной физической активности всегда благоприятна для здоровья благодаря функциональным сердечно-сосудистым адаптациям, которые ее сопровождают.
Миокард реагирует на гемодинамические и нейро-гормональные ограничения, налагаемые физическими упражнениями. Важность их зависит от индивидуального генетического наследия и определенного вида спорта. Термин « спортсмен» может применяться только к атлетам, которые тренировались в течение как минимум шести месяцев, более шести часов в неделю. Поэтому отмеченные сердечно-сосудистые «особенности» не должны быть связаны с умеренным занятием спортом.
Диагностика сердца спортсмена
В большинстве случаев определение сердца атлета не связано с трудностями. Вопросы дифференциального диагноза возникают менее чем в 5% случаев. Они чаще всего встречаются при гипертрофической кардиомиопатии и более редко в случае дилатационной кардиомиопатии или аритмогенном заболевании правого желудочка. Все эти заболевания, которые когда-то были диагностированы, даже лечились, определенно исключают интенсивную спортивную практику в целом.
Первичная гипертрофия миокарда (без ассоциированной полостной дилатации), особенно часто имеет место в левом желудочке. Гистологически видно диффузное гипертрофическое изменение кардиомиоцитов с фиброзом и изменениями внутри коронарной сосудистой сети миокарда.
Практика интенсивной физической активности может, с одной стороны, увеличить экспрессию «благоприятного» генотипа, а с другой стороны, увеличить риск внезапного летального исхода. Вопрос дифференциального диагноза между истинной патологией и сердцем спортсмена может возникнуть в результате проведения электрокардиографических (ЭКГ) или ультразвуковых исследований. Опрос, когда он выявляет случаи семейной заболеваемости позволяет обнаружить симптомы, такие как:
- сердцебиение;
- недомогание;
- одышка;
- боль в груди.
То же касается аускультации, когда отмечается систолический шум, усиливающийся с нагрузкой.
Это заболевание сердечной мышцы было впервые описано с конца 1950-х годов. Его основной характеристикой было явление чрезмерного утолщения (гипертрофия) левого желудочка и, в частности, перегородки (реже гипертрофия находится на верхушке). Иногда обнаруживается обструктивная форма, когда утолщение перегородки препятствует выбросу крови из левого желудочка в аорту (генерируя на этом уровне непроходимость).
Эта болезнь поражает 1/500 человек. Диагноз чаще всего ставится у подростков или молодых людей, но недуг может влиять на все возрастные группы.
Причина
Это генетическая болезнь, которая передается аутосомно-доминантным способом. Это означает, что его можно передать потомству с риском 50%, как мальчикам, так и девочкам.
На сегодняшний день выявлен десяток генов, ответственных за это заболевание. Это гены, кодирующие белки, участвующие в сократительной функции клеток сердечной мышцы. Чтобы компенсировать снижение сократительной способности, вторичной по отношению к генетическим мутациям, сердечная мышца гипертрофируется. Гипертрофия вызывает жесткость левого желудочка, и отвечает за симптомы, которые могут наблюдаться у больных этим недугом.
Наиболее распространенными аномалиями (мутациями) являются те, которые связаны с геном, кодирующим сердечный белок и тяжелую цепь миозина.
Некоторые варианты иногда совершенно бессимптомны, и диагноз ставится, например, во время медицинского осмотра, проводимого регулярно в контексте спортивной практики или во время семейного обследования.
Чаще всего пациенты сообщают о таких симптомах, как одышка, особенно когда они выполняют физическую работу, боль в груди или даже ощущение сердцебиения. Также наблюдается дискомфорт чаще всего после нагрузки. Этот дискомфорт иногда может быть серьезным и приводит к осложнениям, что в некоторых случаях является первым проявлением болезни.
Эти симптомы не являются специфическими (то есть, они могут быть обнаружены при других заболеваниях, связанных с сердцем), но пациенты обязательно должны обязательно обратиться к кардиологу за консультацией.
Диагноз ставится под подозрение после исследования семьи, либо из — за наличия симптомов, перечисленных выше, а также после обнаружения аномалий в ЭКГ (ЭКГ-признаки гипертрофии).
Затем диагноз удается подтвердить благодаря ультразвуку, морфологическому исследованию сердца, что позволяет измерять толщину и обнаруживать отклонения. МРТ также является мощным инструментом для диагностики ГКМП (гипертрофическая кардиомиопатия).
Для определения тяжести заболевания и, следовательно, соответствующего лечения необходимы различные обследования.
Они включают: Холтер ЭКГ, который обнаруживает желудочковые аритмии и стресс-тест, чтобы охарактеризовать профиль напряжения пациента во время тренировки.
Характер болезни варьируется от одного пациента к другому. В очень большом числе случаев заболевание будет оставаться доброкачественным без каких-либо последствий для повседневной жизни пациента.
С другой стороны, можно наблюдать за меньшими осложнениями пациентов, такими как:
- Появление сердечных аритмий в области предсердий (фибрилляция предсердий), основным риском здесь является тромбоэмболия (образование сгустков в сердечных камерах).
- Возникновение сердечных аритмий из желудочков (тахикардия, особенно во время физических упражнений может привести к внезапному летальному исходу: фибрилляция желудочков).
Прогрессирование заболевания до сердечной недостаточности
Гипертрофия левого желудочка с малых лет должна наблюдаться у специалистов. Точнее, надо как можно раньше приступать к исследованию вероятности факторов развития. Поражение левого желудочка при артериальной гипертензии случается достаточно часто у взрослых пациентов. Может развиться эксцентрическая гипертрофия миокарда или какая-либо другая форма, что будет установлено врачом непосредственно во время исследования.
Лечение специфично для каждого пациента и зависит от стадии заболевания:
- Бессимптомный пациент не требует специального лечения.
- Симптоматическое лечение предполагает прием лекарств, таких как: бета — блокаторы или антагонисты кальция, в случае сбоя сердечного ритма — антиаритмические медикаменты, если это необходимо, подключают антикоагулянты.
- Если симптомы сохраняются, несмотря на хорошо управляемое лечение, можно рассмотреть некоторые вмешательства для уменьшения толщины сердечной мышцы и обструкции: миомэктомия (операция, выполняемая кардиохирургом для удаления части сердечной мышцы, ответственной за препятствие).
- Септальная алкогольная абляция (процедура, выполняемая коронарным хирургом для инъекции алкоголя в ветвь коронарной артерии для генерации локализованного разрушения сердечной мышцы и устранения препятствия).
Пациенты, которые прогрессируют до сердечной недостаточности, требуют определенной лекарственной терапии, включающей диуретики.
Трансплантация сердца является исключительным вариантом.
Наблюдение
Ежегодное кардиологическое наблюдение должно включать ЭКГ и ультразвук для переоценки болезни. Если появятся новые симптомы, кардиолог должен быть подключен снова.
Спорт
Спортивная практика должна быть ограничена у любого пациента, чтобы свести к минимуму возникновение желудочковой аритмии. Некоторые виды спорта разрешены на индивидуальной основе. Занятие спортом должно обсуждаться и проверяться кардиологом. Соревновательный спорт, конечно, запрещен.
Беременность
Недуг не влияет на фертильность. Для матери существует дополнительный медицинский риск, поэтому необходимо заранее обсудить это с кардиологом и гинекологом, чтобы свести к минимуму возникновение осложнений.
Рекомендуется также проводить мониторинг беременности и родов в подходящем родильном доме, чтобы знать, по крайней мере, есть ли дополнительный медицинский риск во время родов (во время потуг) относительно неонатальной гипогликемии. С момента рождения ребенка проводится анализ крови в поисках семейной мутации.
Поскольку это заболевание характеризуется аутосомной передачей, кардиологическая оценка (клиническое обследование, ЭКГ, кардиологическое исследование) должна проводиться со всеми родственниками первой линии: родителями, братьями и сестрами и детьми носителя заболевания.
У детей оценку следует начинать не позднее, чем в 10 лет. Кроме того, болезнь развивается со временем и возможно появление симптомов, которые могут быть отсрочены. Соответственно, исследование должно повторяться регулярно (каждые 2-5 лет).
Генетический тест — для чего?
Это анализ крови с анализом ДНК для выявления генетической аномалии, ответственной за болезнь. Аномалия обнаруживается в 2/3 случаев. Результат требует нескольких месяцев ожидания.

Идентификация мутированного гена подтвердит клинический диагноз, с одной стороны, и позволит лучше оценить риск, таким образом, улучшить контроль здоровья пациента.
Генетический тест требуется родственникам для определения «носителей» мутации и совершенствования кардиологического наблюдения, а также лечения у лиц, нуждающихся в этом, в семье.
Классификация гипертрофии
Гипертрофия левого желудочка является несколько неоднородным заболеванием. Соединительные волокна способны расти в длину и толщину. Вот почему выделяют виды гипертрофии:
- эксцентрическая;
- концентрическая.
Это классификация, в соответствии со структурой. В первом случае увеличение осуществляется при использовании полостей сердца. Они расширяются. Концентрическая предполагает увеличение габаритов исключительно за счет толщины стенок. Другие виды гипертрофии базируются на зависимости от причины. Таким образом, выделяются рабочие и заместительные варианты.
Рабочие типы гипертрофии миокарда левого желудочка носят название физиологических. Такой недуг возникает вследствие нагрузок, которые постепенно нарастают и не несут какой-либо опасности для здоровья.
Есть еще заместительная гипертрофия миокарда левого желудочка сердца. Ее принято называть патологической. Формируется она, как результат патологии или нагрузки, рассчитанной неправильным образом.
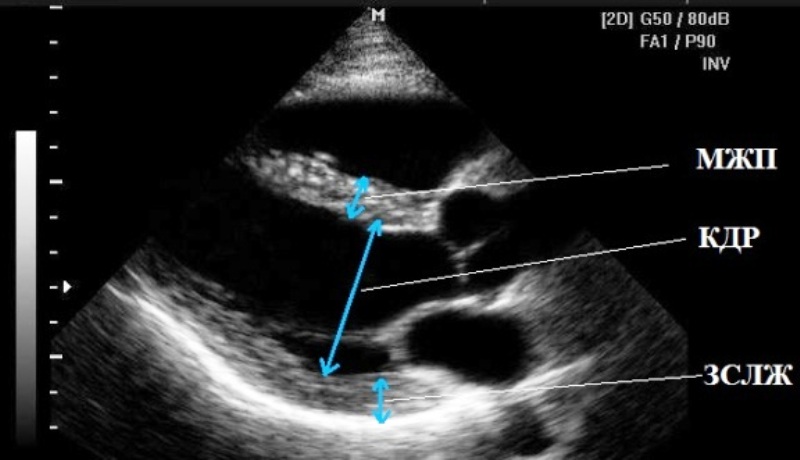
Гипертрофия миокарда ЛЖ концентрического типа имеет место из-за увеличения кровяного давления. Длина волокон мышц не меняется, но постепенно их объем нарастает вследствие утолщения ткани. В поперечном срезе миокард приобретает большую ширину. Однако итоговый диастолический объем остается прежним. Указанная форма гипертрофии желудочков сердца способствует уменьшению коронарного кровотока и изменению ишемического характера в миокарде.
ГМЛЖ (гипертрофия левого желудочка) сопровождается диффузными изменениями. Концентрическая и эксцентрическая гипертрофия традиционно рассматривается учеными в случае подозрения такого типа кардиомиопатии. Второй тип возникает вследствие перегрузки значительным объемом крови. Камеры сердца удлиняются, посредством продольного размера наблюдается рост мышечных волокон. Сердечный выброс увеличивается, при этом периферические сосуды оказывают меньше сопротивления. Изменения могут присутствовать в той или иной степени.
Фото гипертрофированного сердца может подробно рассказать, что это и какие проявления имеет. Если начальная гипертрофия не несет в себе особой угрозы, это еще не значит, что человеку не требуется контроль. Признаки гипертрофии миокарда могут быть отслежены быстро. На фото эксцентрическая и концентрическая гипертрофия видны, как совершенно разные по клиниеским признакам патологии. Снимки показывают, какими именно могут быть различия в характере болезней.
Стадии формирования
На первой стадии, которую называют аварийной, мышца сердца испытывает максимальную нагрузку. Она превышает возможности в плане работы органа. Возникает фаза компенсации, когда клетки усиленно поглощают кислород и глюкозу из кровотока. Одновременно уменьшаются уровни креатинфосфата и калия. Запускаются процессы образования энергии, белков. Мышечные волокна начинают увеличиваться.
Следующая стадия сопровождается гипертрофией, когда мышечные клетки довольно напряжены и соответствуют оказываемому на них давлению. Обмен веществ остается нормальным, сердце реагирует на увеличение нагрузки вполне хорошо, даже на протяжении продолжительного времени.
Третья стадия характеризуется истощением возможностей организма. При увеличивающейся нагрузке нет никаких факторов, которые помогли бы поддержать рост мышц. В том числе не развивается сосудистая сеть. В миокарде могут произойти процессы ишемии и дистрофии. Функционирующее кардиомиоциты замещаются на волокна соединительной ткани. Сердце больше не способно обеспечить нормальный кровоток. Вследствие этого формируется застой крови, а в дальнейшем — сердечная недостаточность.
Видео «Гипертрофия левого желудочка сердца»
В этом видео рассказывается об этом непростом заболевании сердца, а так же даются рекомендации по его диагностированию и лечению.