Симптомы и диагностика нижнего инфаркта миокарда

Острый инфаркт миокарда является одной из самых опасных форм ишемической болезни сердца.
В целом можно сказать, что ишемическая болезнь сердца (ИБС) является заболеванием, при котором имеется закупорка кровеносных сосудов сгустка — тромба, формируется эмболия — например, в нижних конечностях (тромбоз ног), легких (легочная эмболия), ишемия мозга (например инсульт).
Описание ишемии и возникновения инфаркта
Кровь не может течь через кровеносный сосуд, и не обеспечивает организм самым важным питательным веществом — кислородом. Этот процесс уничтожает ткань, которая не сможет работать должным образом в соответствии со своей функцией.
То же самое можно сказать и об инфаркте миокарда. Сердце, один из самых важных органов, можно представить как пучок кровеносных сосудов, вытекающих из мышечной оболочки. Если одна из коронарных артерий засоряется, чаще всего возникает частичное или полное ограничение кровотока. Сердечная ткань в пораженной области не содержит кислорода и крови (ишемия) — возникает инфаркт миокарда. Чаще всего недуг возникает в левом желудочке сердца.
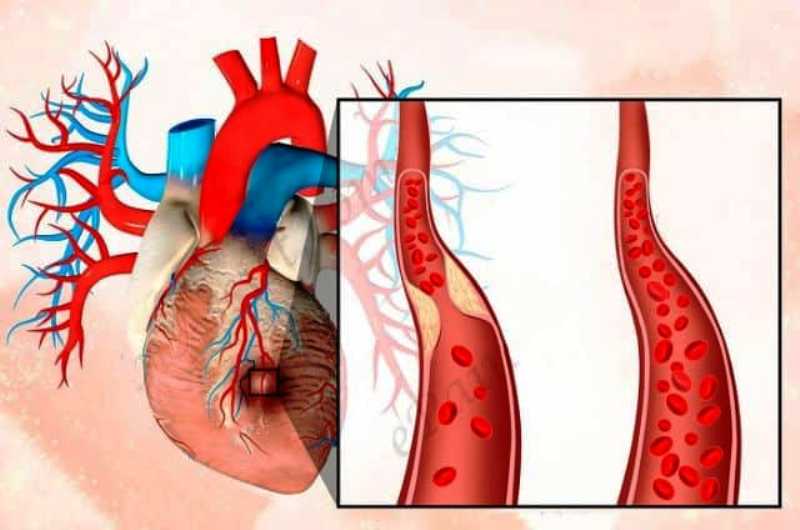
В 95% случаях инфаркта миокарда возникает затвердевание коронарных артерий (так называемых коронарный атеросклероз — уменьшение просвета артерии, стенка сосуда с течением времени полностью закрывается). В целом, можно описать механизм в следующей последовательности событий: атеросклероз (не обязательно) — закрытие коронарной артерии — аноксия — некроз тканей (ишемия) — сбой функции сердечной мышцы — боль — уменьшение кровотока — остановка сердца — смерть.
Инфаркт миокарда атакует сердечную стенку. Этот диагноз определяется врачом в соответствии с кривой ЭКГ (электрокардиограмма). Первый тип — трансмуральный, при котором стенка сердца поражена по всей ее ширине. Когда имеется нетрансмуральный инфаркт, повреждается только его часть.
Статистические данные показывают, что больше этому недугу подвержены мужчины. Другим фактором является возраст старше 50 лет. Все чаще его можно увидеть у молодых людей (в возрасте 25 лет), которые подвергаются частым стрессам. Несмотря на развитие медицинской науки, диагностики и исследование этого заболевания, смертность составляет около 25%.
Нижний инфаркт миокрда
Нижний инфаркт миокарда является одной из разновидностей этой патологии. Состояние обусловлено тем, что расположенные около нижней стенки сердечной мышцы клетки погибают из-за недостатка кислорода. В зависимости от показателей пациента, его индивидуальных особенностей, возраста, хронических патологий, определяется методика лечения. В категории риска находятся люди возрастом от 35 до 55 лет. Инфаркт нижней стенки миокарда у них появляется вследствие ишемии сердца. Она, в свою очередь, вызывается атеросклеротической бляшкой или отрывом тромба в сосуде.
Определить, является ли патология нижним инфарктом, можно при помощи диагностики. Для этого собираются общие сведения о пациенте, проводится общий осмотр, назначается кардиограмма и измеряется артериальное давление. Вероятно поражение одного слоя ткани, в то же время могут наблюдаться крупноочаговые изменения. Последние представляют наибольшую опасность. При нижнем инфаркте на ЭКГ можно заметить патологический зубец Q или QZ.
Факторы риска инфаркта миокарда
Факторы риска можно разделить на изменяемые и не изменямые.
Среди неконтролируемых факторов находятся возраст, пол и семейная история. Как упоминалось выше, риск выше у мужчин и у пациентов старше 50 лет. Кроме того, сообщается о людях с сердечным приступом, ишемической болезнью сердца, коронарным атеросклерозом или сердечными дефектами. Не является обязательным условием, что если вы встретите любой из этих пунктов, у вас есть инфаркт, это говорит о том, что вы должны попытаться предотвратить это заболевание.
Вы можете в основном влиять на ваш образ жизни. К числу основных факторов, которые могут оказать влияние, относятся: ожирение, курение, стресс и сидячий образ жизни. Эти факторы очень тесно связаны и приводят к процессам, которые способны вызвать патологию.

У 90% людей, страдающих от ожирения, имеется повышенный уровень холестерина в крови (гиперхолестеринемия), что приводит к сужению кровеносных сосудов.
Кроме того, ожирение тесно связано с высоким кровяным давлением (гипертонией), что является еще одним фактором риска.
Следует избегать стрессовых ситуаций, вызывающих высвобождение гормона адреналина. Он имеет ряд эффектов, но также вызывает спазмы, которые могут высвобождать накопленный жир из стенок сосудов и вызывать закупорку других кровеносных сосудов. Все это вкупе провоцирует инфаркт.
Другие факторы риска включают, прошлые или текущие заболевания, такие как сахарный диабет, стенокардию или другие патологии коронарной артерии, высокое кровяное давление (гипертонию), высокий уровень холестерина (гиперхолестеринемия).
Предотвращение инфаркта миокарда
Профилактика делится на первичную и вторичную.
Предполагается, что первичная профилактика влияет на факторы риска, особенно у пациентов с более высокой вероятностью развития заболевания (мужчины старше 50 лет, с болевшим инфарктом членом семьи). Снижение веса у людей с ожирением, лечение высокого АД, значительного уровня холестерина находятся в приоритете. Поддержание физической активности — рекомендуется людям в любом возрасте. Бросить курить тоже важно — уже через год после отказа от сигарет риск инфаркта уменьшается! Постарайтесь справиться со стрессовыми ситуациями и избегать их.

Вторичная профилактика возникает после первого инцидента, так как очень вероятно, что в скором времени произойдет очередной приступ.
У некоторых людей может быть семь инфарктов, но они никогда не знают, когда их посетит последний! Поэтому необходимы регулярные осмотры врача.
Рекомендуется немедленно прекратить курение — смертность у пациентов, которые бросили курить, вдвое ниже. Кроме того, сброс веса обеспечивается за счет сокращения животных жиров и увеличения доли фруктов и овощей в рационе.
Последующий уход включает фармакологическую профилактику при использовании антитромбоцитарных агентов и антикоагулянтов (препараты, которые препятствуют тромбозу — наиболее часто используемый препарат — Анопирин — снижает риск повторного инфаркта и смерти на 25%), бета-блокаторы (вызывают снижение давления и частоты пульса), гиполипидемические (препараты, снижающие уровень холестерина, на 30% уменьшают риска смерти в течение пяти лет) и другие в соответствии с состоянием здоровья пациента.
Врач также определяет физическую активность в соответствующей степени — реабилитация, аэробные упражнения, велоспорт и т. д.
Важно! Анопирина и аспирина недостаточно, чтобы предотвратить инфаркт миокарда, они используются в качестве вторичной профилактики сердечно-сосудистых заболеваний. Указанные медикаменты всегда требуют консультации с врачом.

Симптоматика
Симптомы всегда делятся на две группы — субъективные (состояние, которое описывает пациент) и объективные (состояние, обнаруженное устройством и врачом). Инфаркт миокарда имеет очень характерные симптомы в обеих группах. Редко когда сердечный приступ протекает вяло.
При осмотре больной бледен (недостаток кислорода в крови), у него очень влажная кожа, затрудненное дыхание (как следствие поражения левого желудочка). Он держит руку на груди.

Пациент сообщает о сильной боли колющего характера в грудине (стенокардия). Эта боль может переходить на спину, руки (чаще всего налево), челюсти, верхнюю часть живота. Боль сохраняется в каждом положении при вдохе и выдохе и длится более 20 минут. Она не устраняется после введения нитроглицерина. Пациент чувствует беспокойство и страх смерти, особенно при тяжелой одышке.
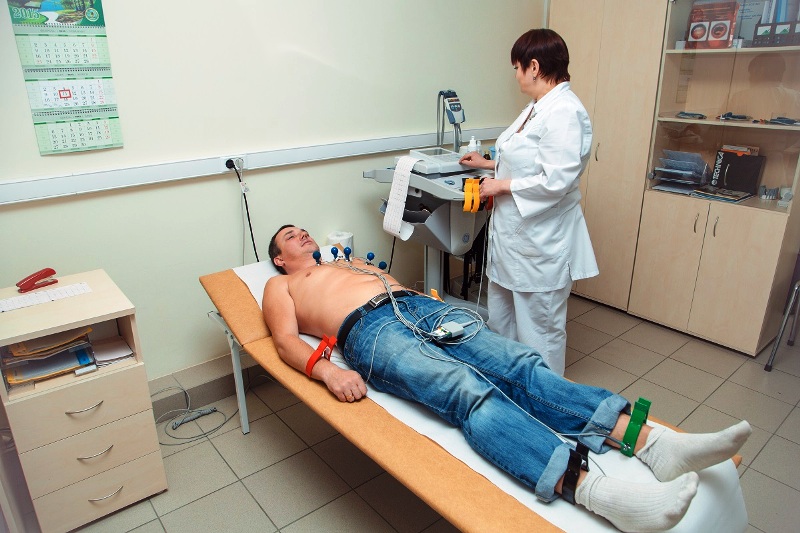
Объективные симптомы определяются по прибытии спасательной службы или в больницу с помощью ЭКГ. На кривой ЭКГ присутствует характерная волна, которую можно видеть на кардиограмме через год после инфаркта — и благодаря этому можно идентифицировать это заболевание, даже без изучения прочих признаков. В лаборатории после сбора крови обнаруживаются повышенные СОЭ, лейкоцитоз и сердечные ферменты.
Лечение
Острый инфаркт миокарда является наиболее распространенной проблемой для спасательных служб, поскольку происходит в 70% случаев за пределами медицинских учреждений.
Уже после того, как спасательная служба прибывает, начинается начальное лечение. После измерения артериального давления, частоты сердечных сокращений, проведения ЭКГ и определения того, что инфаркт миокарда имеется, осуществляется базовое фармакологическое лечение и подготовка к быстрой транспортировке в больницу. На протяжении всего пути в больницу требуется мониторинг жизненно важных признаков, обеспечивающих венозный доступ (для этого ставят венозную канюлю — главным образом на руках) для введения необходимых лекарств.
К фармакотерапии принадлежат седация (седативный эффект и облегчение боли у пациента — применяют Фентанил, Морфин, Диазепам) антиагрегационная и антикоагулянтная терапия (прекращение роста или растворение тромба — Гепарин Анопирин, Аспирин) и другие, в соответствии с условиями. Доставка кислорода осуществляется посредством кислородной маски.
После этих основных шагов, пациент быстро транспортируются в больницу в кардиологическое отделение или отделение интенсивной терапии для непрерывного мониторинга жизненно важных признаков, так как имеется опасность перехода в состояние шока и внезапной остановки сердца.
Больница продолжает следить за состоянием пациента посредством кислородной терапии, фармакотерапии и обеспечением полного покоя с отдыхом на кровати. После снятия боли в груди начинается постепенная реабилитация и вторичная профилактика, описанные выше.
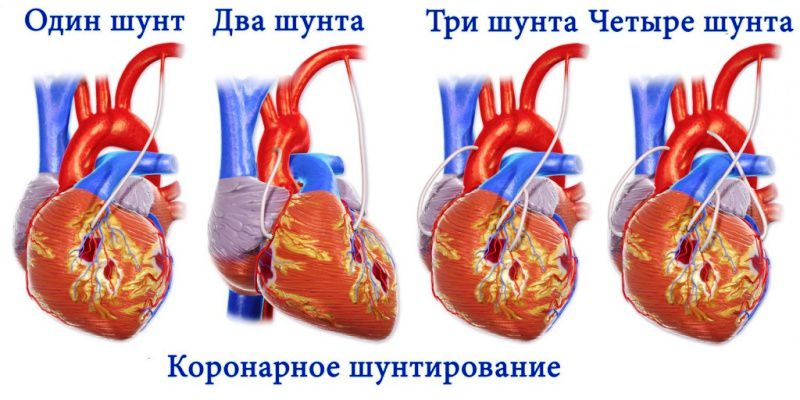
При тяжелом миокарде или осложнениях могут потребоваться хирургическое лечение и коронарная ангиопластика. Для этого в паху в бедренную артерию через канюлю (катетер) вводится наконечник с баллоном и проводится в коронарную артерию. Альтернатива — шунтирование (можно представить это, как обход затронутой артерии)
Добольничное лечение
Первая помощь предоставляется на месте. Крайне важно, чтобы пациент находился в состоянии покоя (транспортировка на носилках), и ему вводили кислородную ингаляцию, давали обезболиающие. Препараты, используемые для стабилизации кровообращения в случае гипертонии — лекарства для снижения артериального давления. Во время аритмии вводят антиаритмические средства, при сердечной недостаточности назначают лекарства от этой патологии. В случае явного признака инфаркта миокарда по ЭКГ, пациента направляют на инвазивное лечение, вводят гепарин и антитромбоцитарные агенты.
Больничное лечение
Все усилия современного метода лечения инфаркта миокарда направлены на раннее восстановление потока через пораженную артерию (реваскуляризация). С этой целью используются препараты, вводимые во время догоспитальной фазы лечения. Баллонная ангиопластика, обычно с имплантацией стента в обработанную часть коронарной артерии, выполняется методом катетеризации. Если кровеносный сосуд забит кровяными сгустками, его можно исключить из кровотока.
Также может использоваться механическая поддержка кровообращения. В случае отсутствия возможности проведения коронарографии и ангиопластики препарат можно вводить альтернативно для растворения тромба в коронарную артерию — для выполнения так называемого тромболизиса. Основываясь на результатах исследований, иногда применяется кардиохирургия.
Как и на догоспитальном этапе, препараты используются для коррекции осложнений. Кроме того, могут быть использованы лекарства для снижения холестерина, агрегации тромбоцитов, блокаторы бета-рецепторов и ингибиторы ангиотензинпревращающего фермента. Эти препараты также получают пациенты, которым не смогли провести инвазивную реваскуляризацию. У пациентов без возможности реваскуляризации сердечной мышцы, или в случае другого похожего варианта сужения коронарных артерий, также указывается введение триметазидина для изменения метаболизма сердечных клеток.
Частью пребывания в больнице является также оценка сердечно-сосудистых факторов риска, таких как компенсация диабета и гипертония. Пациентам, курильщикам дается указание о необходимости бросить курить.
Как помочь себе?
Прежде всего, важно попытаться избежать уже упомянутых факторов риска и тем самым снизить вероятность вспышек заболеваний.
Если вы подозреваете, что у вас сердечный приступ или рядом оказался человек с характерными симптомами, не стесняйтесь обращаться в спасательную службу.

Усадите пострадавшего, расстегните одежду в области шеи (например, воротник рубашки). Не позволяйте человеку двигаться слишком много, поскольку для каждого вида деятельности требуется увеличение потребления кислорода, которое в настоящее время является недостаточным.
Если у вас есть таблетка аспирина (ацилпирин, аноприн), дайте ее пострадавшему лицу до получения медицинской помощи. Убедитесь, что у человека нет аллергии на ацетилсалициловую кислоту, которую они содержат. Эти препараты обладают антикоагулянтными эффектами, которые могут выступить в качестве скорой помощи.
До прибытия медицинских работников, наблюдайте, как пострадавший человек дышит, есть ли у него пульс и не находится ли он в состоянии шока. При сильном сердечном приступе он может очень быстро перейти в шок, который находится в одном шаге от бессознательного состояния и возможной остановки сердца. По прибытии укажите последовательность произошедших событий.
Если у вас уже случился сердечный приступ, важно следовать инструкциям врача. Эти рекомендации являются вторичной профилактикой (описанной выше) до начала рецидива инфаркта миокарда.
Осложнений, которые могут возникнуть, много, в зависимости от состояния пациента. Чем больше поражен левый желудочек, тем меньше в легкие поступает богатая кислородом кровь, и может возникать отек легких.
Изменение активности сердечной мышцы может привести к угрожающим жизни аритмиям. Ткань после сердечного приступа покрывается фиброзным шрамом.
Сердечная ткань может разорваться (разрыв сердца). Кровь выливается в перикард (ткань сердца), где функция сердца постепенно подавляется вплоть до его остановки.
Видео «Острый ИМ, диагностика и помощь»
Это учебный фильм в котором рассказывается отчего может случиться ИМ. Как его диагностировать и оказать первую помощь.